COPD (ಸಿಒಪಿಡಿ)
| Chronic obstructive pulmonary disease | |
|---|---|
| Classification and external resources | |
| ICD-10 | J40 - J44, J47 |
| ICD-9 | 490 - 492, 494 - 496 |
| OMIM | 606963 |
| DiseasesDB | 2672 |
| MedlinePlus | 000091 |
| eMedicine | med/373 emerg/99 |
| MeSH | C08.381.495.389 |
ದೀರ್ಘಕಾಲದ ಪ್ರತಿರೋಧಕ ಶ್ವಾಸಕೋಶದ ರೋಗ (COPD ), ಎಂಬುದು ದೀರ್ಘಕಾಲದ ಎದೆಗೆಮ್ಮು ಹಾಗೂ ವಾತಶೋಥ, ಇವೆರಡೂ ಸಹ ಜೊತೆ-ಜೊತೆಯಲ್ಲಿ ಸಂಭವಿಸುವ ಶ್ವಾಸಕೋಶೀಯ ರೋಗಗಳಾಗಿವೆ. ಪ್ರಾಣವಾಯುವಿನ ನಾಳಗಳು ಇಕ್ಕಟ್ಟಾಗುವುದು, ಈ ರೋಗಗಳ ಲಕ್ಷಣವಾಗಿದೆ.[೧] ಇದರಿಂದಾಗಿ, ಹವೆಯು ಶ್ವಾಸಕೋಶದ ಒಳಗೆ ಹೋಗಲು ಮತ್ತು ಹೊರಬರಲು ಅಡಚಣೆಯುಂಟಾಗಿ ಉಸಿರುಗಟ್ಟುವಿಕೆಗೆ ಕಾರಣವಾಗುತ್ತದೆ. ಶ್ವಾಸಕಾಸ (ಆಸ್ತಮಾ) ರೋಗಕ್ಕೆ ತದ್ವಿರುದ್ಧವಾಗಿ, ಶ್ವಾಸಕೋಶಕ್ಕೆ ಮತ್ತು ಅಲ್ಲಿಂದ ಹವೆಯ ಹರಿವಿನ ಕೊರತೆಯನ್ನು ನೀಗಿಸುವ ಸಾಧ್ಯತೆ ಕಡಿಮೆ. ಕಾಲಾನಂತರದಲ್ಲಿ ಅದು ಸಾಮಾನ್ಯವಾಗಿ ಇನ್ನಷ್ಟು ಉಲ್ಬಣಗೊಳ್ಳುತ್ತದೆ. ಸಾಮಾನ್ಯವಾಗಿ, ತಂಬಾಕು ಧೂಮಪಾನದಂತಹ ಹಾನಿಕಾರಕ ಅನಿಲ ಅಥವಾ ಕಣಗಳಿಂದ COPD ಸಂಭವಿಸುತ್ತದೆ. ಇವು ಶ್ವಾಸಕೋಶದಲ್ಲಿ ಅಸಹಜ ಊತಕಾರಕ ಪ್ರತಿಕ್ರಿಯೆಗೆ ಕಾರಣವಾಗುತ್ತವೆ.[೨][೩] ದೊಡ್ಡದಾದ ಶ್ವಾಸ ನಾಳಗಳಲ್ಲಿನ ಊತಕಾರಕ ಪ್ರತಿಕ್ರಿಯೆಗಳಿಗೆ ದೀರ್ಘಕಾಲದ ಎದೆಗೆಮ್ಮು ಎನ್ನಲಾಗಿದೆ. ಜನರು ಆಗಾಗ್ಗೆ ಕಫದ ಕೆಮ್ಮನ್ನು ಕೆಮ್ಮುವುದನ್ನು ವೈದ್ಯಶಾಸ್ತ್ರೀಯವಾಗಿ ಪತ್ತೆ ಮಾಡಲಾಗಿದೆ. ಕಿರುಗುಳಿಗಳಲ್ಲಿ, ಊತಕಾರಿ ಪ್ರತಿಕ್ರಿಯೆಯು ಶ್ವಾಸಕೋಶದ ಅಂಗಾಂಶಗಳ ನಾಶಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ. ಈ ಪ್ರಕ್ರಿಯೆಗೆ ವಾತಶೋಥಅಥವಾ ವಾಯು ಕೋಶಗಳ ಅಸಹಜ ಉಬ್ಬುವಿಕೆ ಎನ್ನಲಾಗುತ್ತದೆ.
ಸೋಂಕುಗಳು ಅಥವಾ ವಾಯು ಮಾಲಿನ್ಯದ ಕಾರಣ, ಕೆಲವೊಮ್ಮೆ ರೋಗಲಕ್ಷಣಗಳು ಹಠಾತ್ತನೆ ಉಲ್ಬಣಗೊಳ್ಳುವುದನ್ನು COPDಯ ಸ್ವಾಭಾವಿಕ ಲಕ್ಷಣಗಳನ್ನು ಒಳಗೊಂಡಿರುತ್ತದೆ.
COPDಯ ರೋಗನಿರ್ಣಯಕ್ಕೆ ಶ್ವಾಸಕೋಶ ಚಟುವಟಿಕೆಯ ಪರೀಕ್ಷೆಗಳ ಅಗತ್ಯವಿದೆ. ಪ್ರಮುಖ ನಿರ್ವಹಣಾ ರೂಪುರೇಖೆಗಳಲ್ಲಿ ಧೂಮಪಾನದ ಪರಿತ್ಯಾಗ, ಚುಚ್ಚುಮದ್ದುಗಳು, ಪುನಃ ಶ್ಚೇತನದ ಪ್ರಕ್ರಿಯೆ ಹಾಗೂ ಉಚ್ಛ್ವಾಸಕಗಳ ಬಳಕೆಯೂ ಸೇರಿ) ಔಷಧೀಯ ಚಿಕಿತ್ಸೆ ಸಹ ಸೇರಿವೆ. ಕೆಲವು ರೋಗಿಗಳಿಗೆ ದೀರ್ಘಾವಧಿಯ ಆಮ್ಲಜನಕ ಚಿಕಿತ್ಸೆ ಅಥವಾ ಶಸ್ತ್ರ ಚಿಕಿತ್ಸೆಯ ಮೂಲಕ ಶ್ವಾಸಕೋಶದ ಬದಲಾವಣೆಯ ಅಗತ್ಯವಿದೆ.[೨] ಇಸವಿ 1990ರಲ್ಲಿ, ವಿಶ್ವಾದ್ಯಂತ, COPD ಸಾವಿಗೆ ಆರನೆಯ ಮುಖ್ಯ ಕಾರಣವಾಗಿದೆ. ಧೂಮಪಾನ ಮಾಡುವ ಜನರ ಹೆಚ್ಚಳ ಹಾಗೂ ಹಲವು ದೇಶಗಳಲ್ಲಿ ಜನಸಂಖ್ಯಾಶಾಸ್ತ್ರದ ಬದಲಾವಣೆಗಳ ಕಾರಣ, ಇದು 2030 ಇಸವಿಯೊಳಗೆ, ಸಾವಿಗೆ ನಾಲ್ಕನೆಯ ಪ್ರಮುಖ ಕಾರಣವಾಗುವುದೆಂದು ಅಂದಾಜಿಸಲಾಗಿದೆ.[೪] U.S.ನಲ್ಲಿ, ಸಾವಿಗೆ COPD ನಾಲ್ಕನೆಯ ಪ್ರಮುಖ ಕಾರಣವಾಗಿದೆ. ಇಸವಿ 2007ರಲ್ಲಿ U.S.ನಲ್ಲಿ COPDಯಿಂದಾದ ಹಣಕಾಸಿನ ಹೊರೆಯು, $42.6 ಶತಕೋಟಿಯಷ್ಟು ಆರೋಗ್ಯ ಶುಶ್ರೂಷೆ ವೆಚ್ಚ ಹಾಗೂ ನಶಿಸಿದ ಉತ್ಪಾದಕತೆಯಲ್ಲಿ ಕಂಡಿದೆ.[೫][೬] COPDಯನ್ನು ದೀರ್ಘಕಾಲದ ಪ್ರತಿರೋಧಕ ಶ್ವಾಸಕೋಶ ರೋಗ (COLD), ದೀರ್ಘಕಾಲದ(ಹಳೆಯ) ಪ್ರತಿರೋಧಕ ವಾಯು ನಾಳ ರೋಗ (COAD), ದೀರ್ಘಕಾಲದ ಶ್ವಾಸದ ಹರಿವಿನ ಕೊರತೆ (CAL) ಹಾಗೂ ದೀರ್ಘಕಾಲದ ಪ್ರತಿರೋಧಕ ಉಸಿರಾಟದ ರೋಗ (CORD) ಎನ್ನಲಾಗಿದೆ.
ಸಾಂಕೇತಿಕ ಗುಣಲಕ್ಷಣಗಳು
[ಬದಲಾಯಿಸಿ]ಉಸಿರುಗಟ್ಟುವಿಕೆ (ಡಿಸ್ಪ್ನಿಯಾ) COPDಯ ಸಾಮಾನ್ಯವಾದ ಗುಣಲಕ್ಷಣವಾಗಿದೆ. COPD-ಪೀಡಿತ ರೋಗಿಗಳು ಸಾಮಾನ್ಯವಾಗಿ ಇದನ್ನು 'ನಾನು ಉಸಿರಾಡಲು ಹೆಚ್ಚು ಕಷ್ಟ ಪಡಬೇಕು', 'ನನಗೆ ಉಸಿರುಕಟ್ಟಿದಂತಾಗುತ್ತದೆ', 'ನಾನು ಸಾಕಷ್ಟು ಉಸಿರನ್ನು ಉಚ್ಛ್ವಾಸ ಮಾಡಲಾಗದು' ಎನ್ನುವರು.[೭]
ವ್ಯಾಯಾಮ ಮಾಡುವ ಸಮಯದಲ್ಲಿ ಶ್ವಾಸಕೋಶಗಳ ಮೇಲೆ ಅತಿಹೆಚ್ಚಿನ ಕಾರ್ಯದೊತ್ತಡವಿರುತ್ತದೆ. ಈ ಸಮಯದಲ್ಲಿ COPD-ಪೀಡಿತರು ಡಿಸ್ಪ್ನಿಯಾ ಗುಣಲಕ್ಷಣವನ್ನು ಮೊದಲ ಬಾರಿಗೆ ಗಮನಿಸುವರು. ಹಲವು ವರ್ಷಗಳ ಕಾಲಾನಂತರದಲ್ಲಿ ಡಿಸ್ಪ್ನಿಯಾ ಇನ್ನಷ್ಟು ಉಲ್ಬಣಗೊಂಡು, ಮನೆಯ ಕೆಲಸದಂತಹ ಕಡಿಮೆ ಶ್ರಮದ ದೈನಂದಿನ ಚಟುವಟಿಕೆ ನಡೆಸಿದಾಗ್ಯೂ ಸಂಭವಿಸಬಹುದು. COPDಯ ಮುಂದುವರೆದ ಹಂತದಲ್ಲಿ, ಡಿಸ್ಪ್ನಿಯಾ ವಿಶ್ರಾಂತ ಸ್ಥಿತಿಯಲ್ಲಿಯೂ ಸಂಭವಿಸಿ ಯಾವಾಗಲೂ ಸಹ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತಿರುತ್ತದೆ.
ಯಾವಾಗಲೂ ಕೆಮ್ಮು, ಕಫ ಅಥವಾ ಲೋಳೆಯ ಉತ್ಪಾದನೆ, ಉಬ್ಬಸ, ಎದೆಯಲ್ಲಿ ಬಿಗಿಯುವಂತಹ ಸಂವೇದನೆ ಮತ್ತು ಆಯಾಸ, COPDಯ ಇತರೆ ಗುಣಲಕ್ಷಣಗಳಾಗಿವೆ.[೮][೯]
ತೀವ್ರ COPD-ಪೀಡಿತ ರೋಗಿಗಳಲ್ಲಿ ಉಸಿರಾಟದ ವೈಫಲ್ಯ ಸಂಭವಿಸುತ್ತದೆ. ಇದಾದಾಗ, ರಕ್ತದಲ್ಲಿ ಆಮ್ಲಜನಕದ ಕೊರತೆಯುಂಟಾಗಿ, ಸಯಾನೊಸಿಸ್(ಹಸಿರುಗಟ್ಟುವುದು) ತುಟಿಗಳಲ್ಲಿ ನೀಲಿ ಛಾಯೆ ಆವರಿಸಬಹುದು. ರಕ್ತದಲ್ಲಿ ಮಿತಿಮೀರಿದ ಇಂಗಾಲದ ಡಯಾಕ್ಸೈಡ್ ಅಂಶವಿದ್ದಲ್ಲಿ ತಲೆನೋವು, ನಿದ್ದೆ ಮಂಪರು ಅಥವಾ ತುಡಿತ (ಆಸ್ಟೆರಿಕ್ಸಿಸ್)(ದುಗುಡ, ಆತಂಕ) ಹುಟ್ಟಿಕೊಳ್ಳಬಹುದು. ಕೊರ್ ಪಲ್ಮೊನೇಲ್ ಎಂಬುದು ತೀವ್ರ COPDಯ ಉಲ್ಬಣ ಲಕ್ಷಣವಾಗಿದೆ. ಪೀಡಿತ ಶ್ವಾಸಕೋಶಗಳ ಮೂಲಕ ರಕ್ತವನ್ನು ತಳ್ಳಲು ಹೃದಯವು ಇನ್ನಷ್ಟು ಬಲ ಪ್ರಯೋಗಿಸಬೇಕಾದೀತು. ಹೃದಯದ ಮೇಲಿನ ಈ ಒತ್ತಡಕ್ಕೆ ಕೊರ್ ಪಲ್ಮೊನೇಲ್ ಎನ್ನಲಾಗುತ್ತದೆ.[೧೦]
ಕಣಕಾಲುಗಳು(ಪಾದದ ಹಿಂಭಾಗ) ಉಬ್ಬಿಕೊಳ್ಳುವ ಪರಿಧಿಯ ದ್ರವಶೋಥ ಮತ್ತು ಡಿಸ್ಪ್ನಿಯಾ,(ಉಸಿರಾಟದ ತೊಂದರೆ) ಕೊರ್ ಪಲ್ಮೊನೆಲ್ನ ಗುಣಲಕ್ಷಣಗಳಾಗಿವೆ.(ಅಂಗಾಶಗಳಲ್ಲಿ ಹೆಚ್ಚು ಪ್ರಮಾಣದ ನೀರಿನಂಶದಿಂದಾಗಿ ಊತ)
ಆರೋಗ್ಯ ಕ್ಷೇತ್ರದ ಕೆಲಸಗಾರರು ಗುರುತಿಸಬಲ್ಲ COPD ಲಕ್ಷಣಗಳಿವೆ, ಆದರೂ ಅವು ಇತರೆ ರೋಗಗಳಲ್ಲಿಯೂ ಸಹ ಕಾಣಿಸಿಕೊಳ್ಳಬಹುದು. COPD-ಪೀಡಿತರಾಗಿದ್ದವರಲ್ಲಿ ಕೆಲವರು ಈ ಯಾವ ಲಕ್ಷಣಗಳನ್ನೂ ಹೊಂದಿರುವುದಿಲ್ಲ. ಸಾಮಾನ್ಯ ಲಕ್ಷಣಗಳೆಂದರೆ:
- ಟ್ಯಾಕಿಪ್ನಿಯಾ - ಅತಿವೇಗವಾಗಿ ಉಸಿರಾಡುವ ಸ್ಥಿತಿ
- ಶ್ವಾಸಕೋಶದಲ್ಲಿ ಉಬ್ಬಸದ ಅಥವಾ ಬಿರುಕಿನ ಶಬ್ದಗಳು (ಸ್ಟೆತೊಸ್ಕೊಪ್ )ಎದೆ ದರ್ಶಕದ ಮೂಲಕ ಕೇಳಿಬರುವುದು.
- ಉಸಿರು ಎಳೆಯುವ ಸಮಯಕ್ಕಿಂತಲೂ ಉಸಿರು ಹೊರಬಿಡಲು ಹೆಚ್ಚು ಸಮಯ
- ಎದೆಯ ಹಿಗ್ಗುವಿಕೆ (ಅದರಲ್ಲೂ ವಿಶಿಷ್ಟವಾಗಿ, ಮುಂಭಾಗದಿಂದ ಹಿಂಭಾಗದ ಅಂತರದಲ್ಲಿ ಹಿಗ್ಗುವಿಕೆ) (ಹೈಪರ್-ಏರೇಷನ್)
- ಉಸಿರಾಟ ಸುಗಮವಾಗುವಂತೆ ಕುತ್ತಿಗೆಯ ಸ್ನಾಯುಗಳ ಸಕ್ರಿಯ ಬಳಕೆ
- ತುಟಿಗಳನ್ನು ಮುಂದುಮಾಡಿಕೊಂಡು ಉಸಿರಾಡುವುದು
- ಎದೆಯ ಅಗಲಕ್ಕಿಂತ, ಮುಂದೆ-ಹಿಂದಿನ ಭಾಗದಲ್ಲಿ ಹೆಚ್ಚು ಹಿಗ್ಗುವಿಕೆ (ಅರ್ಥಾತ್ ಪೀಪಾಯಿ ಆಕಾರದ ಎದೆ)
ಕಾರಣ
[ಬದಲಾಯಿಸಿ]ಧೂಮಪಾನ
[ಬದಲಾಯಿಸಿ]ದೀರ್ಘಕಾಲದ ತಂಬಾಕು ಧೂಮಪಾನವೇ COPDಯ ಪ್ರಮುಖ ಅಪಾಯದ ಲಕ್ಷಣವಾಗಿದೆ. ಅಮೆರಿಕಾ ಸಂಯುಕ್ತ ಸಂಸ್ಥಾನದಲ್ಲಿ, ಧೂಮಪಾನವು COPD ರೋಗಕ್ಕೆ 80ರಿಂದ 90%ರಷ್ಟು ಕಾರಣವಾಗಿದೆ.[೧೧]
[೧೨] ಸಿಗರೇಟ್ ಹೊಗೆಗೆ ಒಡ್ಡಿಕೊಳ್ಳುವಿಕೆಯನ್ನು ಪ್ಯಾಕ್-ಇಯರ್ಸ್ [೧೩] ಮಾಪನದಲ್ಲಿ ಅಳೆಯಲಾಗುತ್ತದೆ. ಅರ್ಥಾತ್, ಪ್ರತಿದಿನ ಸೇದಲಾದ ಸಿಗರೇಟ್ ಪ್ಯಾಕ್ಗಳ ಸರಾಸರಿಯನ್ನು, ಧೂಮಪಾನ ಮಾಡಿದ ವರ್ಷಗಳ ಅವಧಿಯಿಂದ ಗುಣಿಸಿ ಪಡೆಯಲಾದ ಗುಣಲಬ್ಧವೇ ಪ್ಯಾಕ್-ಇಯರ್ಸ್. ವಯಸ್ಸು ಮತ್ತು ಒಟ್ಟಾರೆ ಹೊಗೆಗೆ ಈಡಾಗುವಿಕೆ ಹೆಚ್ಚಾಗುವುದರೊಂದಿಗೆ COPD ಸಂಭವಿಸುವ ಸಾಧ್ಯತೆಯೂ ಸಹ ಹೆಚ್ಚಾಗುತ್ತದೆ. ಧೂಮಪಾನ-ಸಂಬಂಧಿತ, ಶ್ವಾಸಕೋಶಕ್ಕೆ ಸಂಬಂಧವಿಲ್ಲದ ರೋಗಗಳಿಗೆ (ಹೃದಯ-ರಕ್ತನಾಳದ, ಮಧುಮೇಹ, ಅರ್ಬುದ ರೋಗಗಳು) ಬಲಿಯಾಗದಿದ್ದಲ್ಲಿ, ಜೀವನದುದ್ದಕ್ಕೂ ಧೂಮಪಾನ ಮಾಡುವವರಲ್ಲಿ ಎಲ್ಲರೂ ಸಹ COPD-ಪೀಡಿತರಾಗುತ್ತಾರೆ.[೧೪]
ಕೆಲಸದ ವಾತಾವರಣದಲ್ಲಿ ಒಡ್ಡುವಿಕೆ
[ಬದಲಾಯಿಸಿ]ಇದ್ದಿಲು ಗಣಿಗಾರಿಕೆ, ಚಿನ್ನ ಗಣಿಗಾರಿಕೆ, ಹತ್ತಿ ಜವಳಿ ಉದ್ದಿಮೆ, ಕ್ಯಾಡ್ಮಿಯಮ್, ಐಸೊಸಯಾನೇಟ್ಗಳಂತಹ ರಾಸಾಯನಿಕಗಳು, ಹಾಗೂ ಲೋಹದ ಬೆಸುಗೆ ಕಾರ್ಯಕ್ಷೇತ್ರಗಳಲ್ಲಿ, ಧೂಳಿಗೆ ತೀವ್ರ ಮತ್ತು ದೀರ್ಘಕಾಲಿಕ ಒಡ್ಡುವಿಕೆಯಿಂದಾಗಿ, ಧೂಮಪಾನ ಮಾಡದವರಲ್ಲಿಯೂ ಸಹ ಶ್ವಾಸನಾಳಗಳಲ್ಲಿ ಅಡಚಣೆಯಾಗುತ್ತದೆ.[೧೫]
ಈ ಧೂಳಿಗೆ ಈಡಾಗುವುದರ ಜೊತೆಗೆ ಧೂಮಪಾನ ಮಾಡುವ ಕಾರ್ಮಿಕರು COPDಗೀಡಾಗುವ ಸಾಧ್ಯತೆ ಇನ್ನೂ ಹೆಚ್ಚು. ಸಿಲಿಕಾ ಧೂಳಿಗೆ ತೀವ್ರವಾದ ಒಡ್ಡುವಿಕೆಯಿಂದ ಸಿಲಿಕೊಸಿಸ್ ಸಂಭವಿಸುತ್ತದೆ. ಇದು ನಿರ್ಬಂಧಿತಗೊಳಿಸುವ ರೋಗವಾಗಿದ್ದು, COPDಗಿಂತಲೂ ಭಿನ್ನವಾಗಿದೆ. ಆದರೂ, ಕಡಿಮೆ ತೀವ್ರತೆಯ ಸಿಲಿಕಾ ಧೂಳಿಗೆ ಈಡಾಗುವುದರಿಂದ, COPDಯಂತಹ ಪರಿಸ್ಥಿತಿಯೂ ಉಂಟಾಗಬಹುದು.[೧೬] ಸಿಗರೇಟ್ ಸೇದುವುದರಿಂದ ಉಂಟಾಗುವ ಪರಿಣಾಮಗಳಿಗೆ ಹೋಲಿಸಿದರೆ, ಶ್ವಾಸಕೋಶಗಳ ಮೇಲೆ ಔದ್ಯೋಗಿಕ ಮಲಿನಕಾರಕಗಳ ಪರಿಣಾಮಗಳು ಕಡಿಮೆ ಎಂದು ಭಾಸವಾಗುತ್ತದೆ.[೧೭]
ವಾಯು ಮಾಲಿನ್ಯ
[ಬದಲಾಯಿಸಿ]ಹಲವು ದೇಶಗಳಲ್ಲಿ ನಡೆಸಲಾದ ಅಧ್ಯಯನಗಳ ಪ್ರಕಾರ, ಗ್ರಾಮಾಂತರ ಪ್ರದೇಶಗಳಲ್ಲಿ ವಾಸಿಸುವವರಿಗೆ ಹೋಲಿಸಿದರೆ, ದೊಡ್ಡ ನಗರಗಳಲ್ಲಿ ವಾಸಿಸುವವರಲ್ಲಿ COPD ಸಂಭವಿಸುವ ಸಾಧ್ಯತೆ ಹೆಚ್ಚು.[೧೮] ನಗರ ವಲಯದಲ್ಲಿನ ವಾಯು ಮಾಲಿನ್ಯವು COPDಗೆ ಒಂದು ಕಾರಣವಾಗಬಹುದು, ಏಕೆಂದರೆ ಅದು ಶ್ವಾಸಕೋಶಗಳ ವಿಕಸನವನ್ನು ನಿಧಾನಿಸುತ್ತದೆ, ಎನ್ನಲಾಗಿತ್ತು. ಆದರೆ, ಈ ವಾದವನ್ನು ಸಮರ್ಥಿಸಲು ನಡೆಸಬೇಕಾದ ಸಂಶೋಧನೆಯನ್ನು ಇನ್ನೂ ಕೈಗೊಂಡಿಲ್ಲ. ಹಲವು ಅಭಿವೃದ್ಧ ಶೀಲ ರಾಷ್ಟ್ರಗಳಲ್ಲಿ, ಮರ ಮತ್ತು ಪ್ರಾಣಿಯ ಸಗಣಿಯಂತಹ ಜೀವರಾಶಿ ಇಂಧನಗಳನ್ನು ಬಳಸುವುದರಿಂದ ಏಳುವ ಒಳಾಂಗಣ ಅಗ್ನಿ ಹೊಗೆ(ಅಡುಗೆಗಾಗಿ ಬಳಸುವ ಬೆರಣಿ,ಹಸಿ ಸೌದೆ,ಕಸ) ವಿಶೇಷವಾಗಿ ಮಹಿಳೆಯರು COPDಗೆ ತುತ್ತಾಗುವ ಸಾಧ್ಯತೆಯಿದೆ.[೧೯]
ತಳಿಶಾಸ್ತ್ರ
[ಬದಲಾಯಿಸಿ]ವ್ಯಕ್ತಿಯೊಬ್ಬರು COPD ಪೀಡಿತರಾಗಲು ಅತಿಯಾದ ಧೂಮಪಾನಕ್ಕೆ ಈಡಾಗುವುದರೊಂದಿಗೆ, ಇನ್ನೂ ಕೆಲವು ಕಾರಣಗಳಿರುತ್ತವೆ. ಇದಕ್ಕೆ ಅನುವಂಶೀಯ ಕಾರಣಗಳಿವೆ ಎನ್ನಲಾಗಿದೆ. ಬಂಧುಬಳಗ ಅಲ್ಲದ ಧೂಮಪಾನ ಮಾಡುವವರಿಗಿಂತಲೂ ಹೆಚ್ಚಾಗಿ, ಧೂಮಪಾನ ಮಾಡುವ COPD ಪೀಡಿತರ ಸಂಬಂಧಿಕರಲ್ಲಿ COPD ಕಂಡುಬಂದಿರುತ್ತದೆ.[೨೦] ಮನುಷ್ಯರ ಶ್ವಾಸಕೋಶಗಳು ತಂಬಾಕು ಹೊಗೆಯ ಪ್ರಭಾವಕ್ಕೆ ಒಳಪಡುವಂತಾಗಲು ಕಾರಣವಾಗಿರುವ, ತಳೀಯ ವ್ಯತ್ಯಾಸಗಳು ಬಹುಮಟ್ಟಿಗೆ ಪತ್ತೆಯಾಗಿಲ್ಲ. COPD ರೋಗದ 2%ರಷ್ಟು ಪ್ರಕರಣಗಳಿಗೆ ಕಾರಣವಾದ ಆಲ್ಫಾ 1-ಆಂಟಿಟ್ರಿಪ್ಸಿನ್ ನ್ಯೂನತೆ, ಒಂದು ತಳೀಯ ಸ್ಥಿತಿಯಾಗಿದೆ. ಈ ಸ್ಥಿತಿಯಲ್ಲಿ ಶರೀರದಲ್ಲಿ ಆಲ್ಫಾ 1-ಆಂಟಿಟ್ರಿಪ್ಸಿನ್ ಪ್ರೊಟೀನ್ ಸಾಕಷ್ಟು ಪ್ರಮಾಣದಲ್ಲಿ ಉತ್ಪಾದನೆಯಾಗಿರುವುದಿಲ್ಲ. ಧೂಮಪಾನ ಹೊಗೆಗೆ ಉರಿಯೂತದ ಪ್ರತಿಕ್ರಿಯೆಯಾಗಿ ಬಿಡುಗಡೆಯಾಗುವ ಇಲಾಸ್ಟೇಸ್ ಮತ್ತು ಟ್ರಿಪ್ಸಿನ್ನಂತಹ ಪ್ರೊಟಿಯೇಸ್ ಕಿಣ್ವಗಳಿಂದ, ಆಲ್ಫಾ 1-ಆಂಟಿಟ್ರಿಪ್ಸಿನ್ ಶ್ವಾಸಕೋಶಗಳನ್ನು ರಕ್ಷಿಸುತ್ತವೆ.[೨೧]
ಇತರೆ ಅಪಾಯದ ಕಾರಣಗಳು
[ಬದಲಾಯಿಸಿ]ಉಸಿರಿನಲ್ಲಿ ಸೇರಿಕೊಂಡ ಕೆಲವು ಕೆರಳಿಸುವ ಕಣಗಳ ಪ್ರತಿಕ್ರಿಯೆಯಿಂದಾಗಿ ಶ್ವಾಸನಾಳಗಳು ಕಿರಿದಾಗುವ ಪ್ರವೃತ್ತಿ - ಶ್ವಾಸನಳಿಕೆಯ ಅತಿ ಪ್ರತಿಕ್ರಿಯೆ - ಅಸ್ತಮಾದ ಲಕ್ಷಣವಾಗಿದೆ. COPD-ಪೀಡಿತರಲ್ಲಿ ಹಲವರಲ್ಲಿ ಈ ಪ್ರವೃತ್ತಿಯುಂಟು. COPDಯಲ್ಲಿ, ಶ್ವಾಸನಾಳದ ಕವಲುನಳಿಕೆಯ ಅತಿ ಪ್ರತಿಕ್ರಿಯೆಯು ರೋಗದ ಕೆಟ್ಟ ಸ್ಥಿತಿಯನ್ನು ಸೂಚಿಸುತ್ತದೆ.[೧೭] ಶ್ವಾಸನಾಳಿಕೆಯ ಅತಿ ಪ್ರತಿಕ್ರಿಯೆಯು COPDಯ ಕಾರಣವೋ ಅಥವಾ ಪರಿಣಾಮವೋ ತಿಳಿಯದು. ಇತರೆ ಅಪಾಯದ ಕಾರಣಗಳ ಪೈಕಿ, ಶ್ವಾಸಕೋಶವು ಪದೇ ಪದೇ ಸೋಂಕಿತವಾಗುವುದು. ಅಲ್ಲದೇ ಸಂಸ್ಕರಿಸಲಾದ ಮಾಂಸದ ಆಹಾರ ಸೇವನೆಯು COPDಗೆ ಸಂಬಂಧಿತವಾಗಿರಬಹುದು.
ಸ್ವರಕ್ಷಿತ ರೋಗವಾಗಿ COPD
[ಬದಲಾಯಿಸಿ]COPDಗೆ ಸ್ವರಕ್ಷಿತ ಅಂಗವಿರುವ ಸಾಧ್ಯತೆಗೆ ಸಾಕ್ಷ್ಯಾಧಾರಗಳು ಹೆಚ್ಚು ಪ್ರಮಾಣದಲ್ಲಿ ಲಭ್ಯವಾಗುತ್ತಿವೆ.[೨೨] ಸಿಗರೇಟ್ ಸೇದುವುದನ್ನು ತ್ಯಜಿಸಿದ COPD-ಪೀಡಿತರ ಶ್ವಾಸಕೋಶದಲ್ಲಿ ಉರಿಯೂತವು ಸಕ್ರಿಯವಾಗಿರುತ್ತದೆ.[೨೩] ಈ ಉರಿಯೂತದ ಕಾರಣ, COPD ರೋಗವು, ಧೂಮಪಾನ ತ್ಯಜಿಸಿದ ಹಲವು ವರ್ಷಗಳ ಕಾಲ ಉಲ್ಬಣಿಸುತ್ತಿರುವುದು.[೨೩]
ಇಂತಹ ಸತತ ಊತವನ್ನು ಸ್ವಯಂ-ಪ್ರತಿಕಾಯ ಮತ್ತು ಸ್ವಯಂ-ಪ್ರತಿಕ್ರಿಯೆಯ ಟಿ ಜೀವಕೋಶಗಳು ನಿರ್ವಹಿಸುತ್ತವೆಂದು ಭಾಸವಾಗಿದೆ.[೨೩][೨೪][೨೫]
ರೋಗ ಪ್ರಕ್ರಿಯೆ
[ಬದಲಾಯಿಸಿ]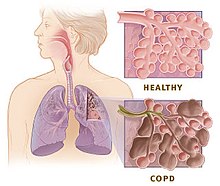
ತಂಬಾಕು ಹೊಗೆ ಮತ್ತು ಉಸಿರಾಡಲಾದ ಇತರೆ ಕಣಗಳು ಶ್ವಾಸಕೋಶಗಳಿಗೆ ಹಾನಿಯೊಡ್ಡಿ COPDಗೆ ಯಾವ ರೀತಿಯಲ್ಲಿ ಕಾರಣವಾಗುವುದು ಎಂಬುದು ಇನ್ನೂ ಪೂರ್ಣವಾಗಿ ಅರ್ಥವಾಗಿಲ್ಲ. ಶ್ವಾಸಕೋಶಕ್ಕೆ ಹಾನಿಯೊಡ್ಡುವ ಮುಖ್ಯ ಪ್ರಕ್ರಿಯೆಗಳು ಹೀಗಿವೆ:
- ತಂಬಾಕು ಹೊಗೆಯಲ್ಲಿರುವ ಮುಕ್ತ ಅಣುಭಾಗಗಳ ಹೆಚ್ಚಿನ ಸಾಂದ್ರತೆಯಿಂದ ಉಂಟಾಗುವ ಉತ್ಕರ್ಷಣಶೀಲ ಒತ್ತಡ.
- ಶ್ವಾಸ ನಾಳಿಕೆಗಳಲ್ಲಿ ತಂಬಾಕು ಹೊಗೆಯಲ್ಲಿನ ಕೆರಳಿಸುವ ಕಣಗಳಿಗೆ ಪ್ರತಿಕ್ರಿಯೆ ನೀಡುವ ಶರೀರವು ಉರಿಯೂತ ಸ್ಥಿತಿಯಲ್ಲಿ ಸೈಟೊಕೀನ್ ಬಿಡುಗಡೆಗೊಳಿಸುತ್ತದೆ.
- ತಂಬಾಕು ಹೊಗೆ ಮತ್ತು ಮುಕ್ತ ಅಣುಭಾಗಗಳು, ಆಲ್ಫಾ 1-ಆಂಟಿಟ್ರಿಪ್ಸಿನ್ನಂತಹ ಪ್ರೊಟಿಯೇಸ್-ವಿರೋಧಿ ಕಿಣ್ವಗಳ ಚಟುವಟಿಕೆಗಳಿಗೆ ಅಡಚಣೆಯೊಡ್ಡುತ್ತವೆ. ಇದರ ಪರಿಣಾಮವಾಗಿ ಪ್ರೊಟಿಯೇಸ್ ಕಿಣ್ವಗಳು ಶ್ವಾಸಕೋಶಕ್ಕೆ ಹಾನಿಯೊಡ್ಡುತ್ತದೆ.
ರೋಗಶಾಸ್ತ್ರ
[ಬದಲಾಯಿಸಿ]The COPD ಗೋಚರದ ಲಕ್ಷಣಗಳು: ದೀರ್ಘಕಾಲದ ಎದೆಗೆಮ್ಮು, ವಾತಶೋಥ
[ಬದಲಾಯಿಸಿ]ಹಿಂದೆ, ರೋಗಶಾಸ್ತ್ರವನ್ನು ದುಪ್ಪಟ್ಟು-ಪ್ರಮಾಣದಲ್ಲಿ ಅಧ್ಯಯನ ಮಾಡಲಾಗಿದೆ. ವಿವರಗಳಿಗೆ [೨೬] ನೋಡಿ. ಇನ್ನೂ ಹೆಚ್ಚಿಗೆ, ಇತ್ತೀಚೆಗಿನ ಅಧ್ಯಯಗಳಲ್ಲಿ, ವೈದ್ಯಶಾಸ್ತ್ರೀಯ, ಕ್ರಿಯೆಯ ಮತ್ತು ವಿಕಿರಣಗಳ ನಿರ್ಣಯಗಳನ್ನು ವಿಶ್ಲೇಷಿಸಿ ಅಥವಾ ಕುತೂಹಲಕಾರಿ ಬಯೊಮಾರ್ಕರ್ಗಳನ್ನು ಅಧ್ಯಯನ ಮಾಡುವುದರ ಮೂಲಕ, ಪ್ರಧಾನವಾಗಿ ಶ್ವಾಸ ನಾಳಿಕೆಯ ಅಥವಾ ವಾತಶೋಥೀಯ ಪ್ರಕಟ ಲಕ್ಷಣಗಳನ್ನು ನಿರೂಪಿಸಿರುವಂತೆ ಪ್ರತಿಯೊಬ್ಬ ರೋಗಿಯನ್ನೂ ವಿಂಗಡಿಸಬಹುದು, ಎಂದು ಹಲವು ಲೇಖಕರು ಪತ್ತೆ ಮಾಡಿದರು.[೨೭][೨೮][೨೯] ನೂರಾರು ರೋಗಿಗಳ ದತ್ತಾಂಶ ಸಂಗ್ರಹವನ್ನು ಬಳಸಿ, ವಿಶಿಷ್ಟ ರೋಗಿಗೆ ಶ್ವಾಸನಾಳದ ಕವಲು ನಾಳಿಕೆಯ ಕಿರಿದಾಗುವಿಕೆಯ ವಿಶಿಷ್ಟ ಪ್ರಧಾನ ಕ್ರಿಯೆಯನ್ನು ನಮೂದಿಸುವ ಮಾದರಿ ನಿರ್ಮಿಸಿ ತರಬೇತಿ ನೀಡಲಾಗಿದೆ. ಈ ಮಾದರಿಯು ಉಚಿತ ಆನ್ಲೈನ್ ಅನ್ವಯಿಕೆಯ ರೂಪದಲ್ಲಿ ಈ ಅಂತರಜಾಲ ತಾಣದಲ್ಲಿ ಲಭ್ಯ. (http://www.clipcopd.com Archived 2019-08-15 ವೇಬ್ಯಾಕ್ ಮೆಷಿನ್ ನಲ್ಲಿ.)
ದೀರ್ಘಕಾಲದ ಎದೆಗೆಮ್ಮು
[ಬದಲಾಯಿಸಿ]ಶ್ವಾಸಕೋಶಕ್ಕೆ ಹಾನಿ ಮತ್ತು ಮುಖ್ಯ ಶ್ವಾಸ ನಾಳಿಕೆಗಳ ಉರಿಯೂತವು ದೀರ್ಘಕಾಲದ ಕೆಮ್ಮಿಗೆ ಕಾರಣವಾಗುತ್ತದೆ. ವೈದ್ಯಕೀಯ ಶಾಸ್ತ್ರದ ಪ್ರಕಾರ, ದೀರ್ಘಕಾಲದ ಎದೆಗೆಮ್ಮು ಎಂದರೆ ವರ್ಷದಲ್ಲಿ ಮೂರು ತಿಂಗಳಲ್ಲಿ ಹಲವು ದಿನಗಳ ಕಾಲ ಕಫ ಸಹಿತ ಕೆಮ್ಮು ಉಂಟಾಗಿ; ಸತತ ಎರಡು ವರ್ಷಗಳ ಕಾಲ ಈ ರೋಗವು ಮರುಕಳಿಸುತ್ತಿರುತ್ತದೆ.[೩೦] ಶ್ವಾಸಕೋಶದ ನಾಳಿಕೆಗಳಲ್ಲಿ, ಬೋಗುಣಿಯಾಕಾರದ ಜೀವಕೋಶಗಳು ಮತ್ತು ಲೋಳೆ ಗ್ರಂಥಿಗಳ ಹೆಚ್ಚಿದ ಸಂಖ್ಯೆ (ಹೈಪರ್ಪ್ಲಾಸಿಯಾ) ಹಾಗೂ ಹೆಚ್ಚಿದ ಗಾತ್ರ (ಹೈಪರ್ಟ್ರೋಫಿ) ದೀರ್ಘಕಾಲದ ಎದೆಗೆಮ್ಮಿನ ಲಕ್ಷಣಗಳಾಗಿವೆ. ಇದರ ಪರಿಣಾಮವಾಗಿ, ಶ್ವಾಸ ನಾಳಿಕೆಗಳಲ್ಲಿ ಸಾಮಾನ್ಯಕ್ಕಿಂತಲೂ ಹೆಚ್ಚು ಲೋಳೆಯು ಉತ್ಪಾದಿತವಾಗುತ್ತದೆ. ಇದರಿಂದ ಶ್ವಾಸ ನಾಳಿಕೆಗಳು ಇಕ್ಕಟ್ಟಾದ ಸ್ಥಿತಿ ತಲುಪಿ ಕಫ ಸಹಿತ ಕೆಮ್ಮಿಗೆ ಕಾರಣವಾಗುತ್ತದೆ. ಸೂಕ್ಷ್ಮದರ್ಶೀಯವಾಗಿ, ಉರಿಯೂತದ ಜೀವಕೋಶಗಳು ಶ್ವಾಸ ನಾಳಿಕೆಗಳ ಒಳಗೋಡೆಗಳನ್ನು ಮುತ್ತುತ್ತವೆ. ಉರಿಯೂತದ ನಂತರ, ಅಲ್ಲಿ ಗಾಯದ ಗುರುತುಗಳಾಗಿ, ಒಳಗೋಡೆಗಳು ಇನ್ನಷ್ಟು ಸ್ಥೂಲವಾಗಿ, ಶ್ವಾಸ ನಾಳಿಕೆಗಳ ಕಿರಿದಾಗುವ ಪರಿಸ್ಥಿತಿ ಪರಿಣಮಿಸುತ್ತದೆ. ದೀರ್ಘಕಾಲದ ಎದೆಗೆಮ್ಮು ಮುಂದುವರೆದಾಗ, ಶ್ವಾಸಕೋಶದ ಒಳಗೋಡೆಗಳ ಅಂಗಾಂಶ ಪದರದಲ್ಲಿ ಅಸಹಜ ಬದಲಾವಣೆಯುಂಟಾಗುತ್ತದೆ. (ಸ್ಕ್ವಾಮಸ್ ಮೆಟಾಪ್ಲಾಸಿಯಾ) ಹಾಗೂ ಶ್ವಾಸ ನಾಳಿಕೆಗಳ ಒಳಗೋಡೆಗಳು ಇನ್ನಷ್ಟು ಕಲೆ ಹೊಂದಿ ದಪ್ಪವಾಗುತ್ತವೆ (ಫೈಬ್ರೊಸಿಸ್). ಇದರ ಪರಿಣಾಮವಾಗಿ, ಉಸಿರಾಟಕ್ಕೆ ಅಡಚಣೆಯುಂಟಾಗುತ್ತದೆ.[೩೧] ವಾತಶೋಥಕ್ಕಿಂತಲೂ ಹೆಚ್ಚಾಗಿ ದೀರ್ಘಕಾಲದ ಎದೆಗೆಮ್ಮು ಪೀಡಿತರಾಗಿರುವ 'ಮುಂದುವರೆದ COPD' ರೋಗಿಗಳನ್ನು ಸಾಮಾನ್ಯವಾಗಿ 'ನೀಲಿ ಬಣ್ಣದವರು' ಎನ್ನಲಾಗುತ್ತಿತ್ತು. ಏಕೆಂದರೆ, ಅವರ ತ್ವಚೆ ಮತ್ತು ತುಟಿಗಳಲ್ಲಿ ನೀಲಿ ಛಾಯೆ ಆವರಿಸಿರುತ್ತಿತ್ತು (ಸಯಾನೊಸಿಸ್).[೩೨]
ಆಮ್ಲಜನಕದ ಕೊರತೆ ಹೈಪೊಕ್ಸಿಯಾ ಮತ್ತು ದ್ರವ ಶೇಖರಣೆಯೂ ಸಹ, ರೋಗಿಗಳಲ್ಲಿನ ನೀಲಿ ಬಣ್ಣಕ್ಕೆ ಕಾರಣವಾಗುತ್ತವೆ.
ವಾತಶೋಥ
[ಬದಲಾಯಿಸಿ]
ಶ್ವಾಸಕೋಶದ ಹಾನಿ ಮತ್ತು ಗಾಳಿ ಚೀಲಗಳ (ಅಲ್ವಿಯೊಲೈ) ಉರಿಯೂತವು ವಾತಶೋಥಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ. ವಾತಶೋಥವೆಂದರೆ, ತುದಿಯ ಶ್ವಾಸನಾಳಗಳ ಸೂಕ್ಷ್ಮಕವಲುಗಳ ಅಂಚಿನಲ್ಲಿರುವ ವಾಯು ನಾಳಿಕೆಗಳ ಹಿಗ್ಗುವಿಕೆ ಹಾಗೂ ಅವುಗಳ ಗೋಡೆಗಳ ನಾಶವೂ ಸಹ ಆಗುತ್ತದೆ.[೩೦]
ವಾಯು ಕೋಶಗಳ ಗೋಡೆಗಳ ನಷ್ಟದಿಂದ, ಉಸಿರಾಡುವಾಗ ಆಮ್ಲಜನಕ ಮತ್ತು ಇಂಗಾಲ ಡಯಾಕ್ಸೈಡ್ ವಿನಿಮಯಕ್ಕೆ ಲಭ್ಯ ಮೇಲ್ಪದರ ವಿಸ್ತೀರ್ಣಗಳ ಕೊರತೆಯುಂಟಾಗುತ್ತದೆ. ಅದು ಶ್ವಾಸಕೋಶದ ಸ್ಥಿತಿಸ್ಥಾಪನಾ ಗುಣವನ್ನೇ ಕುಗ್ಗಿಸುತ್ತದೆ. ಇದರಿಂದಾಗಿ ಶ್ವಾಸಕೋಶದಲ್ಲಿರುವ ಶ್ವಾಸ ನಾಳಿಕೆಗಳಿಗೆ ಸೂಕ್ತ ಬೆಂಬಲ ದೊರೆಯುವುದಿಲ್ಲ. ಈ ಶ್ವಾಸ ನಾಳಿಕೆಗಳು ಕುಸಿದುಬೀಳುವ ಸಾಧ್ಯತೆಯಿದ್ದು, ಉಸಿರು ಹರಿಯಲು ಇನ್ನಷ್ಟು ಅಡಚಣೆಯುಂಟಾಗುತ್ತದೆ.
ವಾತಶೋಥದಿಂದ ಬಳಲುತ್ತಿರುವ ರೋಗಿಗಳು ಬಲವಂತವಾಗಿ ಶ್ವಾಸ ಹೊರಬಿಡುವವಾಗ, ಅವರ ಮುಖಗಳಲ್ಲಿ ನಸುಗೆಂಪು ಛಾಯೆಯು ಆವರಿಸುತ್ತದೆ. ಇದಕ್ಕೆ ಅವರಿಗೆ 'ಪಿಂಕ್ ಪಫರ್ಸ್' ಎನ್ನಲಾಗುತ್ತದೆ.
ರೋಗಶರೀರಶಾಸ್ತ್ರ
[ಬದಲಾಯಿಸಿ]ಶ್ವಾಸ ನಾಳಿಕೆಗಳ ಇಕ್ಕಟ್ಟಾಗುವಿಕೆಯಿಂದ, ಶ್ವಾಸವು ಗಾಳಿ ಚೀಲಗಳಿಗೆ (ವಾಯು ಕೋಶಗಳು) ಮತ್ತು ಅಲ್ಲಿಂದ ಹರಿಯುವ ಪ್ರಮಾಣ ಕಡಿಮೆಯಾಗಿ, ಶ್ವಾಸಕೋಶಗಳ ಪರಿಣಾಮಕಾರಿತ್ವವನ್ನು ಮಿತಗೊಳಿಸುತ್ತದೆ. COPDಯಲ್ಲಿ, ಉಸಿರು ಹೊರಬಿಡುವ ಸಮಯದಲ್ಲಿ ಗಾಳಿಯ ಹರಿವಿನಲ್ಲಿ ಅತಿ ಹೆಚ್ಚು ಕುಗ್ಗುವಿಕೆಯಾಗುತ್ತದೆ. ಏಕೆಂದರೆ, ನಿಶ್ವಾಸದ ಸಮಯ ಎದೆಯ ಮೇಲಿನ ಒತ್ತಡವು ವಾಯು ನಾಳಿಕೆಗಳನ್ನು ಹಿಗ್ಗಿಸುವುದಕ್ಕಿಂತಲೂ ಹೆಚ್ಚಾಗಿ, ಸಂಕುಚಿತಗೊಳಿಸುತ್ತದೆ. ತತ್ತ್ವದಲ್ಲಿ, ಇನ್ನಷ್ಟು ಬಲವಂತವಾಗಿ ಉಸಿರಾಡುವುದರಿಂದ ಶ್ವಾಸದ ಹರಿವನ್ನು ಹೆಚ್ಚಿಸಬಹುದು. ಇದರಿಂದಾಗಿ ನಿಶ್ವಾಸದ ಸಮಯ ಎದೆಯಲ್ಲಿ ಒತ್ತಡ ಹೆಚ್ಚಾಗುವುದು. COPDಯಲ್ಲಿ, ಇದು ಎಷ್ಟರ ಮಟ್ಟಿನ ವರೆಗೆ ಶ್ವಾಸದ ಹರಿವನ್ನು ಹೆಚ್ಚಿಸಬಹುದು ಎಂಬುದಕ್ಕೆ ಮಿತಿಯುಂಟು. ಈ ಸ್ಥಿತಿಗೆ ನಿಶ್ವಾಸದ ಹರಿವಿಕೆಯೇ ನ್ಯೂನತೆ ಎನ್ನಲಾಗಿದೆ.[೩೩] ಶ್ವಾಸ ಹರಿವಿನ ದರ ಬಹಳ ಕಡಿಮೆಯಿದ್ದಲ್ಲಿ, COPD-ರೋಗಿ ಪುನಃ ಶ್ವಾಸ ತೆಗೆದುಕೊಳ್ಳುವ ಮುಂಚೆ ಸಂಪೂರ್ಣವಾಗಿ ನಿಶ್ವಾಸ ಮುಗಿಸಲಾರರು. ವೇಗವಾಗಿ ಉಸಿರಾಡುವ ಅಗತ್ಯವುಳ್ಳ ವ್ಯಾಯಾಮದ ಸಮಯದಲ್ಲಿ, ಈ ಅಪೂರ್ಣ ನಿಶ್ವಾಸ ಸಾಮಾನ್ಯವಾದುದು. ಮುಂದಿನ ಶ್ವಾಸವನ್ನು ಆರಂಭಿಸುವಾಗ, ಹಿಂದಿನ ಶ್ವಾಸದ ವಾಯುವಿನ ಅಲ್ಪಾಂಶವು ಶ್ವಾಸಕೋಶಗಳೊಳಗೇ ಉಳಿದುಹೋಗಿರುತ್ತದೆ. ಇದು ಸಂಭವಿಸಿದಾಗ, ಶ್ವಾಸಕೋಶಗಳಲ್ಲಿ ವಾಯುವಿನ ಪ್ರಮಾಣವು ಹೆಚ್ಚಾಗಿರುತ್ತದೆ. ಇದಕ್ಕೆ ಕ್ರಿಯಾಸಂಬದ್ಧ ಅತ್ಯುಬ್ಬರ ಎನ್ನಲಾಗುತ್ತದೆ.[೩೩] ಕ್ರಿಯಾಸಂಬದ್ಧ ಅತ್ಯುಬ್ಬರ ಹಾಗೂ COPDಯ ಉಸಿರುಕಟ್ಟುವಿಕೆ (ಡಿಸ್ಪ್ನಿಯಾ) ಪರಸ್ಪರ ನಿಕಟ ಸಂಬಂಧ ಹೊಂದಿರುತ್ತವೆ.[೩೪] ಅತ್ಯುಬ್ಬರದೊಂದಿಗೆ ಉಸಿರಾಡುವುದು ಕಷ್ಟಕರ, ಏಕೆಂದರೆ ಅತ್ಯುಬ್ಬರದ ಕಾರಣ ಶ್ವಾಸಕೋಶ ಮೊದಲೇ ಹಿಗ್ಗಿದ ಸ್ಥಿತಿಯಲ್ಲಿದ್ದು, ಶ್ವಾಸಕೋಶ ಮತ್ತು ಎದೆಯ ಗೋಡೆಯನ್ನು ಕದಲಿಸಲು ಇನ್ನಷ್ಟು ಶ್ರಮ ಬೇಕಾದೀತು. ವಾತಶೋಥದೊಂದಿಗೆ, COPDಯಲ್ಲಿ ಉಸಿರುಕಟ್ಟುವಿಕೆಗೆ ಇನ್ನೊಂದು ಕಾರಣ, ಆಮ್ಲಜನಕ ಮತ್ತು ಇಂಗಾಲ ಡಯಾಕ್ಸೈಡ್ ವಿನಿಮಯಕ್ಕಾಗಿ ಲಭ್ಯವಾಗಬೇಕಿರುವ ಮೇಲ್ಪದರ ವಿಸ್ತೀರ್ಣದ ನಷ್ಟ. ಶರೀರ ಮತ್ತು ಹವೆಯ ನಡುವೆ ಈ ಅನಿಲಗಳ ವರ್ಗಾವಣೆಯ ಪ್ರಮಾಣವನ್ನು ಕಡಿಮೆಗೊಳಿಸುತ್ತದೆ. ಇದರಿಂದಾಗಿ ಶರೀರದಲ್ಲಿ ಅಮ್ಲಜನಕ ಕಡಿಮೆ ಪ್ರಮಾಣದಲ್ಲಿ ಹಾಗೂ ಇಂಗಾಲ ಡಯಾಕ್ಸೈಡ್ ಹೆಚ್ಚಿನ ಪ್ರಮಾಣದಲ್ಲಿರಬಹುದು. ಇದನ್ನು ಸರಿತೂಗಿಸಲು, ವಾತಶೋಥ ಪೀಡಿತ ವ್ಯಕ್ತಿಯು ತ್ವರಿತವಾಗಿ ಉಸಿರಾಡಬೇಕಾಗುವುದು. ಶ್ವಾಸ ಹರಿವಿನ ನ್ಯೂನತೆ ಅಥವಾ ಅತ್ಯುಬ್ಬರವಿದ್ದಲ್ಲಿ ಈ ತ್ವರಿತ ಉಸಿರಾಟಕ್ಕೆ ಅಡಚಣೆಯಾಗಬಹುದು. ಮುಂದುವರೆದ COPD ಹೊಂದಿರುವ ರೋಗಿಗಳು ಇದನ್ನು ಸರಿತೂಗಿಸಲು ತೀವ್ರವಾಗಿ ಉಸಿರಾಡಬಹುದು. ಆದರೆ, ಇದರ ಸಾಮಾನ್ಯ ಪರಿಣಾಮ ಡಿಸ್ಪ್ನಿಯಾ ಆಗಿರುತ್ತದೆ. ಉಸಿರುಕಟ್ಟುವಿಕೆಯ ಸಮಸ್ಯೆ ಕಡಿಮೆಯಿದ್ದವರು, ತಮ್ಮ ಶರೀರಗಳಲ್ಲಿನ ಕಡಿಮೆ ಆಮ್ಲಜನಕ ಮತ್ತು ಹೆಚ್ಚಿನ ಇಂಗಾಲ ಡಯಾಕ್ಸೈಡ್ ಮಟ್ಟಗಳನ್ನು ಸಹಿಸಿಕೊಳ್ಳುವಷ್ಟು ಶಕ್ಯರಾಗಿರುತ್ತಾರೆ. ಆದರೆ ಇದು ಅಂತಿಮವಾಗಿ ತಲೆನೋವು, ಅರೆನಿದ್ರಾವಸ್ಥೆ ಮತ್ತು ಹೃದಯದ ವೈಫಲ್ಯಗಳಲ್ಲಿ ಪರಿಣಮಿಸಬಹುದು. ಮುಂದುವರೆದ COPD ಶ್ವಾಸಕೋಶಗಳಲ್ಲದೆ, ತೂಕದ ಇಳಿತ (ಕ್ಯಾಚೆಕ್ಸಿಯಾ) ಶ್ವಾಸಕೋಶದ ಅತ್ಯುದ್ವೇಗ ಮತ್ತು ಬಲಬದಿಯ ಹೃದಯ ವೈಫಲ್ಯ (ಕೊರ್ ಪಲ್ಮೊನೇಲ್) ಉಂಟಾಗಬಹುದು.
OPD-ಪೀಡಿತರಲ್ಲಿ ಅಸ್ಥಿರಂಧ್ರತೆ, ಹೃದ್ರೋಗ, ಸ್ನಾಯು ಕ್ಷೀಣಿಸುವಿಕೆ ಹಾಗೂ ಖಿನ್ನತೆಯ ಸಮಸ್ಯೆಗಳಿರುತ್ತವೆ.[೨]
COPDಯ ತೀಕ್ಷ್ಣ ಉಲ್ಬಣ
[ಬದಲಾಯಿಸಿ]COPDಯ ಗುಣಲಕ್ಷಣಗಳು (ಉಸಿರುಕಟ್ಟುವಿಕೆ, ಕಫದ ಪ್ರಮಾಣ ಮತ್ತು ಬಣ್ಣ) ಹಠಾತ್ತನೆ ಉಲ್ಬಣಗೊಂಡು ಹಲವು ದಿನಗಳ ಕಾಲ ಇದೇ ಸ್ಥಿತಿಯಲ್ಲಿರುವುದಕ್ಕೆ COPDಯ ತೀಕ್ಷ್ಣ ಉಲ್ಬಣ ಎನ್ನಲಾಗುತ್ತದೆ.
ಬ್ಯಾಕ್ಟೀರಿಯಾ, ವೈರಸ್ ಅಥವಾ ಪರಿಸರೀಯ ಮಲಿನಕಾರಕಗಳ ಮೂಲಕ ಸೋಂಕಾದಲ್ಲಿ ತೀಕ್ಷ್ಣ ಉಲ್ಬಣ ಸಂಭವಿಸಬಹುದು. ಸಾಮಾನ್ಯವಾಗಿ, ಸೋಂಕುಗಳು 75%ರಷ್ಟು ತೀಕ್ಷ್ಣ ಉಲ್ಬಣಗಳಿಗೆ ಕಾರಣವಾಗುತ್ತವೆ. ಇಂತಹ ನಿದರ್ಶನಗಳ 25%ರಲ್ಲಿ ಬ್ಯಾಕ್ಟೀರಿಯಾ, ಇನ್ನು 25%ರಲ್ಲಿ ವೈರಸ್ಗಳು, ಹಾಗೂ ಬ್ಯಾಕ್ಟೀರಿಯಾಗಳೆರಡೂ ಸೇರಿ ಇನ್ನು 25%ರಲ್ಲಿರುತ್ತವೆ. ಶ್ವಾಸಕೋಶದ ಧಮನಿಬಂಧವೂ ಸಹ COPD ಉಲ್ಬಣಗಳಿಗೆ ಕಾರಣವಾಗಬಹುದು. ಉಲ್ಬಣದ ಸಮಯದಲ್ಲಿ ಶ್ವಾಸ ನಾಳಿಕೆಗಳ ಉರಿಯೂತವು ಹೆಚ್ಚಾಗಿ ಅತ್ಯುಬ್ಬರ, ಕಡಿಮೆಯಾದ ಶ್ವಾಸ ಹರಿವು ಮತ್ತು ಅನಿಲ ವರ್ಗಾವಣೆಯ ಹದಗೆಡುವಿಕೆ ಉಂಟಾಗುತ್ತವೆ. ಗಾಳಿ ಸಂಚಾರಕ್ಕೆ ಅಡಚಣೆ ಮತ್ತು ಅಂತಿಮವಾಗಿ ಆಮ್ಲಜನಕದ ಕೊರತೆಯುಂಟಾಗಿ, ಅಂಗಾಂಶದ ಶಕ್ತಿ ಕ್ಷೀಣಿಸುವಿಕೆ, ಆನಂತರ ಜೀವಕೋಶದ ಊತಕದ ಸಾವು ಸಂಭವಿಸುತ್ತದೆ.[೨]
ರೋಗನಿರ್ಣಯ/ನಿದಾನ
[ಬದಲಾಯಿಸಿ]ಡಿಸ್ಪ್ನಿಯಾ, ದೀರ್ಘಕಾಲದ ಕೆಮ್ಮ ಅಥವಾ ಕಫ ಉತ್ಪಾದನೆ, ಮತ್ತು/ಅಥವಾ ಅಗಾಗ್ಗೆ ತಂಬಾಕು ಸೇವನೆಯಂತಹ ಅಪಾಯಕಾರಿ ಸ್ಥಿತಿಗಳಿಗೆ ಈಡಾಗಿರುವ ರೋಗಿಗಳಲ್ಲಿ COPD ರೋಗನಿರ್ಣಯವನ್ನು ಪರಿಗಣಿಸತಕ್ಕದ್ದು.[೨][೩೫] ಯಾವುದೇ ಒಂದೇ ಒಂದು ರೋಗಲಕ್ಷಣ ಅಥವಾ ಸಂಕೇತವು COPD ರೋಗನಿರ್ಣಯದ [೩೬] ಖಚಿತತೆ ಅಥವಾ ಹೊರತುಪಡಿಸುವಿಕೆಯನ್ನು ನಿಖರವಾಗಿ ಹೇಳಲಾಗದು. ಆದರೂ, 40ಕ್ಕಿಂತ ಕಡಿಮೆ ವಯಸ್ಕರಲ್ಲಿ COPD ಅಪರೂಪ ಎನ್ನಲಾಗಿದೆ.
ಸ್ಪೈರೊಮೀಟ್ರಿ
[ಬದಲಾಯಿಸಿ]ಉಸಿರಾಟವನ್ನು ಮಾಪನ ಮಾಡಲು ಬಳಸಲಾದ ಸ್ಪೈರೊಮೀಟ್ರಿಯ [೨] ಮೂಲಕ COPD ಖಚಿತಪಡಿಸಲಾಗುತ್ತದೆ. ಸ್ಪೈರೊಮೀಟ್ರಿ ಒಂದು ಸೆಕೆಂಡಿಗೆ ಬಲವಂತವಾದ ನಿಶ್ವಾಸವನ್ನು (FEV1) ಅಳೆಯುತ್ತದೆ. ಭಾರೀ ಉಸಿರಿನ ನಿಶ್ವಾಸದ ಮೊದಲ ಕ್ಷಣದಲ್ಲಿ ಅತಿ ಹೆಚ್ಚು ಪ್ರಮಾಣದಲ್ಲಿ ಬಿಡಲಾದ ಉಸಿರನ್ನು ಇದು ಅಳೆಯುತ್ತದೆ.
ಸ್ಪೈರೊಮೀಟ್ರಿ ಬಲವಂತದ ಅತ್ಯಗತ್ಯ ಕ್ಷಮತೆ (FVC)ಯನ್ನು ಸಹ ಅಳೆಯುತ್ತದೆ. ಇದು ದೊಡ್ಡ ಪ್ರಮಾಣದಲ್ಲಿ ಹೊರಬಿಡಲಾದ ಉಸಿರಿನಲ್ಲಿ ಅತಿ ಹೆಚ್ಚು ಉಸಿರಿನ ಪ್ರಮಾಣವನ್ನು ಅಳೆಯುತ್ತದೆ. ಸಾಮಾನ್ಯವಾಗಿ ಕನಿಷ್ಠಪಕ್ಷ 70%ರಷ್ಟು FVC ಮೊದಲ ಸೆಕೆಂಡಿನಲ್ಲಿ ಹೊರಬರುತ್ತದೆ (ಅರ್ಥಾತ್ the FEV1/FVC ನಿಷ್ಪತ್ತಿ 70%ಕ್ಕಿಂತಲೂ ಹೆಚ್ಚಾಗಿರುತ್ತದೆ). ಶ್ವಾಸ ನಾಳಿಕೆಗಳನ್ನು ಹಿಗ್ಗಿಸುವ ಔಷಧ ನೀಡಿದ ನಂತರವೂ, COPDಯಲ್ಲಿ ಈ ನಿಷ್ಪತ್ತಿಯು ಸಾಮಾನ್ಯಕ್ಕಿಂತಲೂ ಕಡಿಮೆಯಿರುತ್ತದೆ (ಅರ್ಥಾತ್ FEV1/FVC ನಿಷ್ಪತ್ತಿಯು 70%ಕ್ಕಿಂತಲೂ ಕಡಿಮೆಯಿರುತ್ತದೆ).
ಸ್ಪೈರೊಮೀಟ್ರಿ ಮೂಲಕ COPD ತೀವ್ರತೆಯನ್ನು ನಿರ್ಣಯಿಸಬಹುದು.[೨]
ವ್ಯಕ್ತಿಯ ವಯಸ್ಸು, ಲಿಂಗ, ಎತ್ತರ ಮತ್ತು ತೂಕವನ್ನು ಆಧರಿಸಿ, FEV1ನನ್ನು (ಶ್ವಾಸ ನಾಳಿಕೆ ಹಿಗ್ಗಿಸುವ ಔಷಧಿ ನೀಡಿದ ನಂತರ ಅಳತೆ ಮಾಡಲಾದದ್ದು) ಕಂಡುಕೊಂಡು ಸಾಮಾನ್ಯ ಮೌಲ್ಯದ ಶೇಕಡಾವಾರಿನಂತೆ ಸೂಚಿಸಲಾಗಿದೆ:
| COPDಯ ತೀವ್ರತೆ | ಮುಂದೆ ಸಂಭವಿಸಬಹುದಾದ FEV1 % |
|---|---|
| ತೀವ್ರವಲ್ಲದ ಮಧ್ಯಮ ಸ್ವರೂಪ | ≥80 |
| ಮಧ್ಯಮ | 50–79 |
| ತೀವ್ರ | 30–49 |
| ಬಹಳ ತೀಕ್ಷ್ಣ-ತೀವ್ರ | <30 ಅಥವಾ ದೀರ್ಘಕಾಲದ ಶ್ವಾಸಕೋಶದ ವೈಫಲ್ಯದ ರೋಗಲಕ್ಷಣಗಳು |
COPD ತೀವ್ರತೆಯು ಡಿಸ್ಪ್ನಿಯಾದ ತೀವ್ರತೆ ಮತ್ತು ವ್ಯಾಯಾಮದ ಪರಿಮಿತಿಯನ್ನೂ ಅವಲಂಬಿಸುತ್ತದೆ. ಸ್ಪೈರೊಮೀಟ್ರಿ ಫಲಿತಾಂಶಗಳೊಂದಿಗೆ ಇವು ಹಾಗೂ ಇತರೆ ಕಾರಣಗಳನ್ನು ಒಗ್ಗೂಡಿಸಿ COPD ತೀವ್ರತಾ ಮಟ್ಟವನ್ನು ಪಡೆಯಬಹುದು. ಇದರಿಂದ ರೋಗದ ಹಲವು ಆಯಾಮಗಳನ್ನು ಪಡೆಯಬಹುದಾಗಿದೆ.[೩೭]
ಇತರ ಪರೀಕ್ಷೆಗಳು
[ಬದಲಾಯಿಸಿ]ಎದೆಯ ಕ್ಷ-ಕಿರಣವು ಅತಿಯಾಗಿ ಹಿಗ್ಗಿದ ಶ್ವಾಸಕೋಶ (ಅತ್ಯುಬ್ಬರ)ವನ್ನು ತೋರಿಸುತ್ತದೆ. ಇದು ಶ್ವಾಸಕೋಶದ ಇತರೆ ರೋಗಗಳನ್ನು ಹೊರತುಪಡಿಸುವುದರಲ್ಲಿ ನೆರವಾಗಬಹುದು. ಶ್ವಾಸಕೋಶದ ಪ್ರಮಾಣ ಮತ್ತು ಅನಿಲ ವರ್ಗಾವಣೆಯ ಮಾಪನಗಳು ಸೇರಿದಂತೆ, ಶ್ವಾಸಕೋಶದ ಕಾರ್ಯ-ಚಟುವಟಿಕೆಗಳ ಕುರಿತು ಸಂಪೂರ್ಣ ಪರೀಕ್ಷೆಗಳು ಅತ್ಯುಬ್ಬರವನ್ನು ಸೂಚಿಸುತ್ತವೆ. ಅದು 'ವಾತಶೋಥ ಸಹಿತ COPD' ಹಾಗೂ 'ವಾತಶೋಥ ರಹಿತ COPD' ನಡುವಿನ ವ್ಯತ್ಯಾಸಗಳನ್ನು ತಿಳಿಸಬಲ್ಲದು. ಎದೆಯ 'ಉನ್ನತ ಸ್ಫುಟತೆಯ ಕಂಪ್ಯೂಟರ್ ತಲಲೇಖನ (ಟೊಮೊಗ್ರಫಿ) ಸ್ಕ್ಯಾನ್' ಶ್ವಾಸಕೋಶದುದ್ದಕ್ಕೂ ವಾತಶೋಥದ ವಿತರಣೆಯನ್ನು ತೋರಿಸಬಹುದು. ಜೊತೆಗೆ, ಶ್ವಾಸಕೋಶ ರೋಗಗಳನ್ನು ಹೊರತುಪಡಿಸಲು ನೆರವಾಗಬಹುದು. ಅಪಧಮನಿಯೊಂದರಿಂದ ರಕ್ತದ ನಮೂನೆಯನ್ನು ತೆಗೆದುಕೊಂಡು, ಅದನ್ನು ರಕ್ತದಲ್ಲಿನ ಅನಿಲಗಳ ಮಟ್ಟಗಳನ್ನು ಪತ್ತೆ ಮಾಡಲು ಬಳಸಬಹುದು. ಇದು ಆಮ್ಲಜನಕದ ಕಡಿಮೆ ಮಟ್ಟ ಹಾಗೂ ಹೆಚ್ಚಿದ ಇಂಗಾಲ ಡಯಾಕ್ಸೈಡ್ ಮಟ್ಟವನ್ನು (ಶ್ವಾಸದ ಆಮ್ಲವ್ಯಾಧಿ) ತೋರಿಸಬಹುದು.
ಅಭಿಧಮನಿಯೊಂದರಿಂದ ರಕ್ತದ ನಮೂನೆಯನ್ನು ತೆಗೆದುಕೊಂಡು ಪರೀಕ್ಷಿಸಿದಾಗ ಹೆಚ್ಚಿನ ರಕ್ತ ಎಣಿಕೆ (ಪ್ರತಿಕ್ರಿಯಾಶೀಲ ಪಾಲಿಸೈಥೀಮಿಯಾ) ತೋರಿಸಬಹುದು. ಇದು ದೀರ್ಘಾವಧಿಯ ಹೈಪೊಕ್ಸೀಮಿಯಾಗೆ ಪ್ರತಿಕ್ರಿಯೆಯಾಗಿರುತ್ತದೆ.
ನಿರ್ವಹಣೆ
[ಬದಲಾಯಿಸಿ]COPDಗೆ ಯಾವುದೇ ಪರಿಹಾರವಿಲ್ಲ. ಆದರೂ COPD ರೋಗವನ್ನು ತಡೆಗಟ್ಟಿ, ಚಿಕಿತ್ಸೆ ನೀಡಬಹುದು. COPD ನಿರ್ವಹಣೆಗಾಗಿ ವೈದ್ಯಕೀಯ ಪ್ರಯೋಗ ಮಾರ್ಗದರ್ಶಿಗಳು ಗ್ಲೋಬಲ್ ಇನಿಷ್ಯೇಟಿವ್ ಫಾರ್ ಕ್ರಾನಿಕ್ ಅಬ್ಸ್ಟ್ರಕ್ಟಿವ್ ಲಂಗ್ ಡಿಸೀಸ್ (GOLD) [೩೮] ಇಲ್ಲಿ ಲಭ್ಯ. ಇದು ವಿಶ್ವ ಆರೋಗ್ಯ ಸಂಘಟನೆ ಮತ್ತು U.S. ರಾಷ್ಟ್ರೀಯ ಹೃದಯ, ಶ್ವಾಸಕೋಶ ಮತ್ತು ರಕ್ತ ಸಂಶೋಧನಾ ಸಂಸ್ಥೆಯ ಜಂಟಿ-ಉದ್ದಿಮೆಯಾಗಿದೆ.
ರೋಗವನ್ನು ಮಾಪನ ಮಾಡಿ ನಿಗಾ ವಹಿಸುವುದು, ಅಪಾಯದ ಕಾರಣಗಳನ್ನು ಕಡಿಮೆಗೊಳಿಸುವುದು, ಸ್ಥಿರ COPD ನಿರ್ವಹಿಸುವುದು, ತೀಕ್ಷ್ಣ ಉಲ್ಬಣಗಳನ್ನು ತಡೆಗಟ್ಟಿ ಚಿಕಿತ್ಸೆ ನೀಡುವುದು ಮತ್ತು ರೋಗದ ಸಹವ್ಯಾಪನೆಯನ್ನು ನಿಯಂತ್ರಿಸುವುದು COPD ನಿರ್ವಹಣೆಯ ಪ್ರಚಲಿತ ಪ್ರಮುಖ ಧ್ಯೇಯಗಳಾಗಿವೆ.[೨]
ಧೂಮಪಾನದ ತ್ಯಜಿಸುವಿಕೆ ಮತ್ತು ಪೂರಕವಾದ ಅಮ್ಲಜನಕದ ಸೇವನೆಯಿಂದ ಮಾತ್ರ COPD ಯಿಂದ ಉಂಟಾಗುವ ಸಾವಿನ ಪ್ರಮಾಣವನ್ನು ಕಡಿಮೆಗೊಳಿಸಲು ಸಾಧ್ಯ.[೩೯]
ಅಪಾಯವೊಡ್ಡುವ ಕಾರಣಗಳ ಕಡಿತಗೊಳಿಸುವಿಕೆ
[ಬದಲಾಯಿಸಿ]ಧೂಮಪಾನದ ತ್ಯಜಿಸುವಿಕೆ
[ಬದಲಾಯಿಸಿ]COPDಯ ಪ್ರಗತಿಯನ್ನು ಕಡಿಮೆಗೊಳಿಸುವುದರಲ್ಲಿ ಧೂಮಪಾನದ ತ್ಯಜಿಸುವಿಕೆಯು ಅತಿ ಮುಖ್ಯ ವಿಚಾರವಾಗಿದೆ. COPD ಪತ್ತೆಯಾದ ಕೂಡಲೆ ಧೂಪಪಾನದ ತ್ಯಜಿಸುವಿಕೆಯು ರೋಗದ ಪ್ರಗತಿಯನ್ನು ನಿಧಾನಗೊಳಿಸುತ್ತದೆ. ರೋಗದ ಅನಂತರದ ಘಟ್ಟದಲ್ಲಿಯೂ ಸಹ, ಶ್ವಾಸಕೋಶ ಕಾರ್ಯಕ್ಷಮತೆಯ ಕುಗ್ಗುವಿಕೆಯನ್ನು ಕಡಿಮೆಗೊಳಿಸಿ, ವೈಕಲ್ಯ ಮತ್ತು ಸಾವನ್ನು ವಿಳಂಬಗೊಳಿಸಬಹುದು.[೩೧] ಪ್ರಮಾಣಬದ್ದ ಮಧ್ಯಪ್ರವೇಶದ ಚಿಕಿತ್ಸೆಯೇ COPD ರೋಗದ ಪ್ರಗತಿಯ ಮೇಲೆ ನಿಗಾವಹಿಸಬಹುದಾಗಿದೆ.[೩೯] ಧೂಮಪಾನ ತ್ಯಜಿಸುವಿಕೆಯು, ಧೂಮಪಾನ ತ್ಯಜಿಸಲು ವ್ಯಕ್ತಿಯ ವೈಯಕ್ತಿಕ ನಿರ್ಧಾರದೊಂದಿಗೆ ಆರಂಭವಾಗುತ್ತದೆ. ಅದು ಸಿಗರೇಟ್ ಸಹವಾಸವನ್ನು ತೊರೆಯುವ ಒಂದು ಯತ್ನವೂ ಆಗುವುದು.
ದೀರ್ಘಕಾಲದ ಧೂಮಪಾನ ತ್ಯಜಿಸುವಿಕೆಯ ಮುಂಚೆ ಹಲವಾರು ಯತ್ನಗಳ ಅಗತ್ಯವಿದೆ.[೪೦] ಕೇವಲ ಇಚ್ಛಾಶಕ್ತಿಯ ಮೂಲಕವೇ ಕೆಲವು ಸಿಗರೇಟ್-ವ್ಯಸನಿಗಳು ದೀರ್ಘಾವಧಿಯ ಧೂಮಪಾನ ತ್ಯಜಿಸುವಿಕೆಯನ್ನು ಗಳಿಸಬಲ್ಲರು. ಆದರೂ, ಧೂಮಪಾನವು ಬಹಳ ವ್ಯಸನಕಾರಕವಾಗಿದ್ದು,[೪೧] ಅದನ್ನು ತೊರೆಯಲು ಹಲವು ಸಿಗರೇಟ್-ವ್ಯಸನಿಗಳಿಗೆ ಇನ್ನಷ್ಟು ಬೆಂಬಲದ ಅಗತ್ಯವಿದೆ. ಸಾಮಾಜಿಕ ಸಹಾಯ, ಧೂಮಪಾನ ತ್ಯಜಿಸುವ ಕಾರ್ಯಕ್ರಮ ಮತ್ತು ನಿಕೊಟೀನ್ ಬದಲಾವಣೆ ಚಿಕಿತ್ಸೆ, ಬುಪ್ರೊಪಿಯಾನ್ ಮತ್ತು ವ್ಯಾರೆನಿಕ್ಲಿನ್ ನಂತಹ ಔಷಧಗಳ ಬಳಕೆಯ ಮೂಲಕ, ಧೂಮಪಾನ ತ್ಯಜಿಸುವಿಕೆಯ ಸಾಫಲ್ಯ ಹೆಚ್ಚಾಗುವುದು.[೪೦]
ಸರ್ಕಾರಗಳು, ಸಾರ್ವಜನಿಕ ಆರೋಗ್ಯ ನಿಯೋಗಗಳು ಮತ್ತು ಧೂಮಪಾನ-ವಿರೋಧಿ ಸಂಘಟನೆಗಳ ನೀತಿಗಳು, ಧೂಮಪಾನ ತೊರೆಯುವಿಕೆಯನ್ನು ಪ್ರೋತ್ಸಾಹಿಸಿ, ಧೂಮಪಾನ ಆರಂಭಿಸದಿರಲು ಜನರಿಗೆ ತಿಳಿಹೇಳುವುದರ ಮೂಲಕ ಧೂಮಪಾನದ ಶೇಕಡಾವಾರನ್ನು ಕಡಿಮೆಗೊಳಿಸಬಹುದು.[೪೦] COPD ತಡೆಗಟ್ಟುವುದರಲ್ಲಿ ಈ ಸೂತ್ರಗಳು ಬಹಳ ಮುಖ್ಯವಾದ ಯತ್ನಗಳಾಗಿವೆ. [ಸೂಕ್ತ ಉಲ್ಲೇಖನ ಬೇಕು]
ಔದ್ಯೋಗಿಕ ಆರೋಗ್ಯ
[ಬದಲಾಯಿಸಿ]ಇದ್ದಿಲು ಗಣಿಗಾರಿಕೆಯಂತಹ ಅಪಾಯವಿರಬಹುದಾದ ಉದ್ದಿಮೆಗಳ ಕಾರ್ಮಿಕರಲ್ಲಿ COPD ಸಂಭವಿಸುವ ಸಾಧ್ಯತೆಯನ್ನು ಕಡಿಮೆಗೊಳಿಸಲು ಕ್ರಮಗಳನ್ನು ಕೈಗೊಳ್ಳಬಹುದು. ಇವುಗಳಲ್ಲಿ ಕೆಲವು ಉದಾಹರಣೆಗಳು ಹೀಗಿವೆ: ಅಪಾಯಗಳ ಕುರಿತು ಕಾರ್ಮಿಕರು ಮತ್ತು ಆಡಳಿತ ವರ್ಗದವರಿಗೆ ಶಿಕ್ಷಣ ನೀಡುವುದು, ಧೂಮಪಾನದ ತ್ಯಜಿಸುವಿಕೆ, COPDಯ ಆರಂಭಿಕ ಸೂಚನೆಗಳಿಗಾಗಿ ಕಾರ್ಮಿಕರ ತಪಾಸಣೆ ನಡೆಸುವುದು, ವೈಯಕ್ತಿಕ ಧೂಳು ನಿಗಾ ವ್ಯವಸ್ಥೆಗಳ ಬಳಕೆ, ಉಸಿರಾಟದ ಸಾಧನಗಳ ಬಳಕೆ ಹಾಗೂ ಧೂಳು ನಿಯಂತ್ರಣ.[೪೨] ಶ್ವಾಸೋಚ್ಛಾಸ ಮತ್ತು ಹರಿಯುವಿಕೆಯ ವ್ಯವಸ್ಥೆಯನ್ನು ಉತ್ತಮಗೊಳಿಸುವಿಕೆ, ನೀರು ಸಿಂಪಡಿಸುವಿಕೆ, ಕಡಿಮೆ ಪ್ರಮಾಣದಲ್ಲಿ ಧೂಳೆಬ್ಬಿಸುವಂತಹ ಗಣಿಗಾರಿಕೆಯ ತಂತ್ರಜ್ಞಾನವನ್ನು ಬಳಸುವುದರ ಮೂಲಕ ಧೂಳು ನಿಯಂತ್ರಣ ಸಾಧಿಸಬಹುದು. ಕಾರ್ಮಿಕರೊಬ್ಬರು COPD ಪೀಡಿತರಾದಲ್ಲಿ, (ಉದಾಹರಣೆಗೆ) ಕಾರ್ಯ ಜವಾಬ್ದಾರಿಯ ಬದಲಾವಣೆಯ ಮೂಲಕ, ಧೂಳಿನ ಪರಿಸರದಿಂದ ದೂರವಿರಿಸಿ ಶ್ವಾಸಕೋಶದ ಹಾನಿಯನ್ನು ತಡೆಗಟ್ಟಬಹುದು.
ವಾಯು ಮಾಲಿನ್ಯ
[ಬದಲಾಯಿಸಿ]ಮಾಲಿನ್ಯ ಕಡಿಮೆಗೊಳಿಸುವ ಯತ್ನಗಳ ಮೂಲಕ ಹವೆಯ ಗುಣಮಟ್ಟವನ್ನು ಉತ್ತಮಗೊಳಿಸಬಹುದು. ಇದು COPD ಪೀಡಿತರ ಆರೋಗ್ಯದಲ್ಲಿ ಚೇತರಿಕೆಗೆ ಕಾಣಬಹುದಾಗಿದೆ. ವಾತಾವರಣ ಕಳಪೆಯಿರುವ ದಿನಗಳಂದು COPD-ಪೀಡಿತ ವ್ಯಕ್ತಿಯು(ಮನೆಗಳಲ್ಲಿ) ಒಳಾಂಗಣದಲ್ಲಿಯೇ ಇದ್ದರೆ ಆಗ ರೋಗಲಕ್ಷಣಗಳು ಕಡಿಮೆಯಾಗಿರುತ್ತವೆ.[೨]
ಸ್ಥಿರ COPDಯ ನಿರ್ವಹಣೆ
[ಬದಲಾಯಿಸಿ]ಶ್ವಾಸನಾಳಿಕೆಗಳನ್ನು ಹಿಗ್ಗಿಸುವ ಸಾಧನಗಳು
[ಬದಲಾಯಿಸಿ]ಶ್ವಾಸನಾಳಿಕೆಗಳನ್ನು ಹಿಗ್ಗಿಸುವ ಸಾಧನಗಳು ಅವುಗಳ ಸುತ್ತಲೂ ಇರುವ ಮೆದುವಾಗಿರುವ ಸ್ನಾಯುಗಳನ್ನು ಸಡಿಲಗೊಳಿಸುವ ಔಷಧಗಳಾಗಿವೆ. ಇದು ಶ್ವಾಸನಾಳಿಕೆಗಳ ಸಾಮರ್ಥ್ಯವನ್ನು ಹೆಚ್ಚಿಸಿ, ಶ್ವಾಸೋಚ್ಛಾಸದ ಹರಿವನ್ನು ಉತ್ತಮಗೊಳಿಸುತ್ತದೆ.
ಉಸಿರುಕಟ್ಟುವಿಕೆ, ಉಬ್ಬಸ ಮತ್ತು ವ್ಯಾಯಾಮಕ್ಕೆ ಅಡಚಣೆಯಾಗುವ ರೋಗಲಕ್ಷಣಗಳನ್ನು ಕಡಿಮೆಗೊಳಿಸಿ, COPD-ಪೀಡಿತ ಜನರು ಉತ್ತಮ ಜೀವನಮಟ್ಟವನ್ನು ಅನುಭವಿಸಲು ನೆರವಾಗಬಹುದು.[೪೩] ಅವು ರೋಗದ ಪ್ರಗತಿಯ ವೇಗನ್ನು ಕಡಿಮೆಗೊಳಿಸಲಾರವು.[೨] ಸಾಮಾನ್ಯವಾಗಿ, ಶ್ವಾಸನಾಳಿಕೆಗಳನ್ನು ಹಿಗ್ಗಿಸುವ ಔಷಧಗಳನ್ನು ಉಚ್ಛ್ವಾಸಕ ಅಥವಾ ನೆಬುಲೈಸರ್ ಮೂಲಕ ನೀಡಲಾಗುತ್ತದೆ.
ಶ್ವಾಸನಾಳಿಕೆ ಹಿಗ್ಗಿಸುವ ಔಷಧಗಳಲ್ಲಿ ಎರಡು ಪ್ರಮುಖ ರೀತಿಗಳಿವೆ: β2 ಸಂಘರ್ಷಕಗಳು ಮತ್ತು ಆಂಟಿ-ಕೊಲಿನರ್ಜಿಕ್ಗಳು. COPDಯಲ್ಲಿ β2 ಸಂಘರ್ಷಕಗಳಿಗೆ ಹೋಲಿಸಿದರೆ ಆಂಟಿಕೊಲಿನರ್ಜಿಕ್ಗಳು ಉತ್ತಮ ಗುಣಮಟ್ಟದ್ದು ಎನ್ನಲಾಗಿದೆ. ಆಂಟಿಕೊಲಿನರ್ಜಿಕ್ಗಳು ಉಸಿರಾಟದ ತೊಂದರೆಯಿಂದ ಉಂಟಾಗುವ ಸಾವಿನ ಪ್ರಮಾಣವನ್ನು ಕಡಿಮೆಗೊಳಿಸುತ್ತದೆ. β2 ಸಂಘರ್ಷಕಗಳು ಉಸಿರಾಟದ ತೊಂದರೆಯಿಂದಾಗುವ ಸಾವಿನ ವಿರುದ್ಧ ಯಾವುದೇ ಕಾರ್ಯಕ್ಷಮತೆ ತೋರಿಲ್ಲ.[೪೪] ಪ್ರತಿ ಔಷಧದ ಪ್ರಭಾವವು ಸುಮಾರು 12 ಗಂಟೆಗಳು ಅಥವಾ ಅದಕ್ಕಿಂತಲೂ ಹೆಚ್ಚು ಅವಧಿಯ ವರೆಗೆ ಇರುತ್ತದೆ; ಅಥವಾ, ಅಲ್ಪಪ್ರಮಾಣದಿದ್ದರೂ, ಕೆಲವೊಮ್ಮೆ ತೀವ್ರ ಪ್ರಭಾವ ಬೀರುತ್ತದೆ.
β2 ಸಂಘರ್ಷಕಗಳು
[ಬದಲಾಯಿಸಿ]β2 ಸಂಘರ್ಷಕಗಳು, ಶ್ವಾಸ ನಾಳಿಕೆಗಳಲ್ಲಿರುವ ಮೆದು ಸ್ನಾಯುಗಳ ಮೇಲೆ β2 ಗ್ರಾಹಕಗಳನ್ನು ಪ್ರಚೋದಿಸಿ, ಅವುಗಳನ್ನು ಸಡಿಲಗೊಳಿಸುತ್ತವೆ. ಹಲವು β2 ಸಂಘರ್ಷಕಗಳೂ ಲಭ್ಯವಿವೆ. ಅಲ್ಬುಟೆರಾಲ್ (ಸಾಮಾನ್ಯ ಮಾರುಕಟ್ಟೆ ಹೆಸರು: ವೆಂಟೊಲಿನ್) ಹಾಗೂ ಟರ್ಬುಟಲಿನ್, ಹೆಚ್ಚಾಗಿ ಬಳಸಲಾಗುತ್ತಿರುವ β2 ಸಂಘರ್ಷಕಗಳಾಗಿದ್ದು, COPD ರೋಗಲಕ್ಷಣಗಳಿಂದ ತ್ವರಿತ ಉಪಶಮನ ನೀಡುತ್ತವೆ. ಸಾಲ್ಮೆಟರಾಲ್ ಹಾಗೂ ಫಾರ್ಮೊಟೆರಾಲ್ನಂತಹ ದೀರ್ಘಕಾಲ ಪ್ರಭಾವ ಬೀರುವ β2 ಸಂಘರ್ಷಕಗಳು ನಿರ್ವಹಣಾ ಚಿಕಿತ್ಸೆಯ ಔಷಧಗಳ ರೂಪದಲ್ಲಿ ನೀಡಲಾಗುತ್ತವೆ. ಇವು ಶ್ವಾಸಕೋಶದಲ್ಲಿ ಉಸಿರಾಟದ ಹರಿವನ್ನು ಸುಗಮಗೊಳಿಸಿ, ವ್ಯಾಯಾಮ ಕ್ಷಮತೆಯನ್ನು ಹೆಚ್ಚಿಸಿ, ಜೀವನದ ಗುಣಮಟ್ಟವನ್ನು ಸಹ ಉತ್ತಮಗೊಳಿಸುವಲ್ಲಿ ನೆರವಾಗುತ್ತವೆ.[೪೫]
ಆಂಟಿಕೊಲಿನರ್ಜಿಕ್ಗಳು
[ಬದಲಾಯಿಸಿ]ಆಂಟಿಕೊಲಿನರ್ಜಿಕ್ ಔಷಧಗಳು ಕೊಲಿನರ್ಜಿಕ್ ನರಸಮೂಹಗಳಿಂದ ಪ್ರಚೋದನೆಯನ್ನ ತಡೆಗಟ್ಟುವುದರ ಮೂಲಕ, ಶ್ವಾಸ ನಾಳದ ಮೆದು ಸ್ನಾಯುಗಳನ್ನು ಸಡಿಲಗೊಳಿಸುತ್ತವೆ. ಐಪ್ರಾಟ್ರೊಪಿಯಮ್ ವ್ಯಾಪಕವಾಗಿ ನೀಡಲಾದ ಅಲ್ಪಾವಧಿ ಪ್ರಭಾವದ ಆಂಟಿಕೊಲಿನರ್ಜಿಕ್ ಔಷಧವಾಗಿದೆ. ಅಲ್ಪಾವಧಿ ಪ್ರಭಾವದ β2 ಸಂಘರ್ಷಕಗಳಂತೆ, ಅಲ್ಪಾವಧಿ ಪ್ರಭಾವದ ಆಂಟಿಕಾಲಿನರ್ಜಿಕ್ಗಳು COPD ರೋಗಲಕ್ಷಣಗಳಿಂದ ತ್ವರಿತ ಉಪಶಮನ ನೀಡುತ್ತವೆ. ಇವೆರಡರ ಸಂಯೋಜಕವನ್ನು ಶ್ವಾಸ ನಳಿಕೆಗಳನ್ನು ಇನ್ನಷ್ಟು ಹಿಗ್ಗಿಸಲು ಬಳಸಲಾಗುತ್ತದೆ. ಟಯೊಟ್ರೊಪಿಯಮ್ COPD ಚಿಕಿತ್ಸೆಗಾಗಿ ಬಳಸಲಾದ ದೀರ್ಘಾವಧಿ ಪ್ರಭಾವದ ಆಂಟಿಕೊಲಿನರ್ಜಿಕ್ ಔಷಧವಾಗಿದೆ. ಇದು ವಿಶಿಷ್ಟವಾಗಿ M3 ಮಸ್ಕಾರಿನಿಕ್ ಗ್ರಾಹಕಗಳಿಗೆ ಬಳಸಲಾಗಿದೆ. ಹಾಗಾಗಿ, ಇತರೆ ಆಂಟಿಕೊಲಿನರ್ಜಿಕ್ ಔಷಧಗಳಿಗಿಂತಲೂ ಕಡಿಮೆ ಉಪ-ಪರಿಣಾಮ ಬೀರುತ್ತದೆ. ಇದನ್ನು ಕ್ರಮಬದ್ಧವಾಗಿ ಬಳಸುವುದರಿಂದ ಉಸಿರಾಟದ ಹರಿವು, ವ್ಯಾಯಾಮ ಮಾಡುವ ಕ್ಷಮತೆ, ಜೀವನದ ಗುಣಮಟ್ಟ ಹಾಗೂ ಸುದೀರ್ಘಬಾಳಿನ ಸಾಧ್ಯತೆಯನ್ನು ಇನ್ನೂ ಉತ್ತಮಗೊಳಿಸುತ್ತದೆ. [೪೬][೪೭] ಜನವರಿ 2010ರಲ್ಲಿ ನಡೆಸಲಾದ ಹೊಸ ಸಂಶೋಧನೆಯ ಪ್ರಕಾರ, COPD ಚಿಕಿತ್ಸೆಗಾಗಿ ಬಳಸಲಾದ ಐಪ್ರಟ್ರೊಪಿಯಮ್, ಹೃದಯರಕ್ತನಾಳಗಳಲ್ಲಿ COPD ರೋಗ ಹರಡುವಿಕೆಗೆ ಕಾರಣವಾಗಿದೆ. [೪೮] ಇದೇ ಸಮಯದಲ್ಲಿ, ಟಯೊಟ್ರೊಪಿಯಮ್, ರೋಗ-ಕಾರಕದ ಲಕ್ಷಣ ಹಾಗೂ ಹೃದಯರಕ್ತನಾಳಗಳ ನಿಷ್ಕ್ರಿಯತೆ, ಜೊತೆಗೆ ಹೃದಯರಕ್ತನಾಳದ ದುರ್ಬಲತೆ ಹೀಗೆ ಎಲ್ಲಾ ರೀತಿಯ ಅಪಾಯಗಳನ್ನು ತಡೆಗಟ್ಟುವಲ್ಲಿ ಪರಿಣಾಮಕಾರಿಯಾಗಿದೆಯೆಂದು ತೋರಿಸಲಾಗಿದೆ. [೪೯]
ಕೊರ್ಟಿಕೊಸ್ಟೆರಾಯಿಡ್ಗಳು
[ಬದಲಾಯಿಸಿ]ಕೊರ್ಟಿಕೊಸ್ಟೆರಾಯಿಡ್ಗಳು ಶ್ವಾಸ ನಳಿಕೆಗಳ ಉರಿಯೂತವನ್ನು ಕಡಿಮೆಗೊಳಿಸಲು ನೆರವಾಗುತ್ತವೆ. ಈ ರೀತಿ, ಉರಿಯೂತದಿಂದ ಸಂಭವಿಸುವ ಶ್ವಾಸಕೋಶದ ಹಾನಿ ಮತ್ತು ಶ್ವಾಸ ನಳಿಕೆಗಳ ಕಿರಿದಾಗುವಿಕೆಯನ್ನು ತಾತ್ತ್ವಿಕವಾಗಿ ಕಡಿಮೆಗೊಳಿಸುತ್ತದೆ.[೫೦] ಶ್ವಾಸ ನಳಿಕೆಗಳನ್ನು ಹಿಗ್ಗಿಸುವ ಔಷಧಗಳಿಗೆ ತದ್ವಿರುದ್ಧವಾಗಿ, ಅವುಗಳು ಶ್ವಾಸ ನಳಿಕೆಗಳ ಮೆದು ಸ್ನಾಯುಗಳ ಮೇಲೆ ನೇರ ಪ್ರಭಾವ ಬೀರುವುದಿಲ್ಲ, ಜೊತೆಗೆ COPD ರೋಗಲಕ್ಷಣಗಳಿಂದ ತಕ್ಷಣದ ಉಪಶಮನವನ್ನೂ ನೀಡುವುದಿಲ್ಲ. ಪ್ರೆಡ್ನಿಸೊನ್, ಫ್ಲುಟಿಕಾಸೊನ್, ಬುಡೆಸೊನೈಡ್, ಮೊಮೆಟಸೊನ್ ಮತ್ತು ಬೆಕ್ಲೊಮೆಥಾಸೊನ್ ಸರ್ವೇಸಾಮಾನ್ಯವಾಗಿ ಬಳಸಲಾಗುವ ಕೊರ್ಟಿಕೊಸ್ಟೆರಾಯಿಡ್ಗಳಾಗಿವೆ. COPDಯ ತೀಕ್ಷ್ಣ ಉಲ್ಬಣಗಳಿಗೆ ಚಿಕಿತ್ಸೆ ನೀಡಲು ಹಾಗೂ ಅವನ್ನು ತಡೆಗಟ್ಟಲು, ಕೊರ್ಟಿಕೊಸ್ಟೆರಾಯಿಡ್ಗಳನ್ನು ಮಾತ್ರೆಗಳ ಅಥವಾ ಉಸಿರೆಳೆತದ ರೂಪದಲ್ಲಿ ಬಳಸಲಾಗುತ್ತವೆ. ಸಮರ್ಪಕವಾಗಿ ಉಸಿರೆಳೆಯಲಾದ ಕೊರ್ಟಿಕೊಸ್ಟೆರಾಯಿಡ್ಗಳು (ICS) ಅಲ್ಪಪ್ರಮಾಣದ COPD ಹೊಂದಿದ ರೋಗಿಗಳಿಗೆ ಯಾವುದೇ ಉಪಶಮನ ನೀಡಿದಂತೆ ತೋರಿಸಲಾಗಿಲ್ಲ. ಆದರೆ ಇವು ಮಧ್ಯಮಪ್ರಮಾಣ ಅಥವಾ ತೀವ್ರ COPD ಹೊಂದಿದ ರೋಗಿಗಳಿಗೆ ತೀಕ್ಷ್ಣ ಉಲ್ಬಣಗಳನ್ನು ಕಡಿಮೆಗೊಳಿಸುತ್ತವೆಂದು ತೋರಿಸಲಾಗಿದೆ.[೫೧]
ಕೊರ್ಟಿಕೊಸ್ಟೆರಾಯಿಡ್ಗಳು ಒಂದು ವರ್ಷದವರೆಗೆ ಜೀವ ಕೋಶಗಳ ನಶಿಸುವ ಸಾಧ್ಯತೆಯ ಮೇಲೆ ಯಾವುದೇ ಪರಿಣಾಮ ಬೀರಿರುವುದಿಲ್ಲ, ಜೊತೆಗೆ ನ್ಯುಮೊನಿಯಾ ಹೆಚ್ಚಾಗುವ ಸಾಧ್ಯತೆಗಳಿಗೂ ಕಾರಣವಾಗಿವೆ.[೩೯]
ಇತರೆ ಔಷಧೋಪಚಾರ
[ಬದಲಾಯಿಸಿ]ಧಿಯೊಫಿಲೀನ್ ಶ್ವಾಸನಳಿಕೆಗಳನ್ನು ಹಿಗ್ಗಿಸುವ ಒಂದು ಔಷಧವಾದರೆ ಫಾಸ್ಫೊಡೈಎಸ್ಟರೇಸ್ ಪ್ರತಿರೋಧಕ. ಇದನ್ನು ಹೆಚ್ಚಿನ ಪ್ರಮಾಣದಲ್ಲಿ ಸೇವಿಸಿದರೆ, COPD-ಪೀಡಿತರಲ್ಲಿ ರೋಗಲಕ್ಷಣಗಳನ್ನು ಕಡಿಮೆ ಮಾಡಬಹುದು. ಆಗಾಗ್ಗೆ, ಇದು ವಾಕರಿಕೆ ಹಾಗೂ ಹೃದಯದ ಉದ್ದೀಪನದಂತಹ ಉಪ-ಪರಿಣಾಮಗಳನ್ನು ಹೊಂದಿರುವ ಕಾರಣ, ಇದನ್ನು ಮಿತವಾಗಿ ಬಳಸಬೇಕಾದೀತು.[೨] ಕಡಿಮೆ ಪ್ರಮಾಣದಲ್ಲಿ ಸೇವಿಸಿದಲ್ಲಿ, COPD ಉಲ್ಬಣಗಳ ಪ್ರಮಾಣವನ್ನು ಅಲ್ಪಮಟ್ಟದಲ್ಲಿ ಕಡಿತಗೊಳಿಸಬಹುದು.[೫೨] ಪರೀಕ್ಷಕ ಫಾಸ್ಫೊಡೈಎಸ್ಟರೇಸ್-4 ಪ್ರತಿಸಂಘರ್ಷಕಗಳಾದ ರೊಫ್ಲುಮಿಲ್ಯಾಸ್ಟ್ ಮತ್ತು ಸಿಲೊಮಿಲ್ಯಾಸ್ಟ್ ಕುರಿತು ಫೇಸ್-2 ಔಷಧಿಯ ಪ್ರಯೋಗಗಳು ಸಂಪೂರ್ಣಗೊಂಡಿವೆ. ಇನ್ಫ್ಲಿಕ್ಸಿಮ್ಯಾಬ್ನಂತಹ ದುರ್ಮಾಂಸ ನೆಕ್ರೊಸಿಸ್ ಫ್ಯಾಕ್ಟರ್ ಪ್ರತಿಸಂಘರ್ಷಕಗಳು ಪ್ರತಿರೋಧಕ ವ್ಯವಸ್ಥೆಗಳನ್ನು ಕುಗ್ಗಿಸಿ, ಉರಿಯೂತವನ್ನು ಕಡಿಮೆಗೊಳಿಸುತ್ತವೆ. ಇನ್ಫ್ಲಿಕ್ಸಿಮ್ಯಾಬ್ನ್ನು COPD ಕುರಿತ ಸಂಶೋಧನೆಯಲ್ಲಿ ಪ್ರಯೋಗಿಸಲಾಗಿದೆ. ಆದರೆ ಉಪ-ಪರಿಣಾಮಗಳ ಸಹಿತ ಅನುಕೂಲಗಳ ಯಾವುದೇ ಸಾಕ್ಷ್ಯಾಧಾರಗಳಿಲ್ಲ.[೫೩]
ಪೂರಕ ಆಮ್ಲಜನಕ
[ಬದಲಾಯಿಸಿ]
ತಮ್ಮ ಶರೀರದಲ್ಲಿ ಬಹಳ ಕಡಿಮೆ ಆಮ್ಲಜನಕ ಹೊಂದಿರುವ COPD-ಪೀಡಿತರಿಗೆ ಪೂರಕವಾದ ಆಮ್ಲಜನಕವನ್ನು ನೀಡಬಹುದಾಗಿದೆ. ಆಮ್ಲಜನಕವನ್ನು ಆಮ್ಲಜನಕ ಸಿಲಿಂಡರ್ ಅಥವಾ ಆಮ್ಲಜನಕ ಸಾಂದ್ರಕದಿಂದ, ನಾಸಿಕ ತೂರುನಳಿಗೆ ಅಥವಾ ಆಮ್ಲಜನಕ ಶ್ವಾಸಕ ಕವಚ ದ ಮೂಲಕ ವ್ಯಕ್ತಿಗೆ ನೀಡಲಾಗುತ್ತದೆ.
ಪೂರಕ ಆಮ್ಲಜನಕವು ಉಸಿರುಕಟ್ಟುವಿಕೆಯ ಸಮಸ್ಯೆಗೆ ಅಷ್ಟೇನೂ ಪರಿಹಾರ ನೀಡುವುದಿಲ್ಲ; ಆದರೆ, ಕಡಿಮೆ ಆಮ್ಲಜನಕವುಳ್ಳ COPD-ಪೀಡಿತರು ಹೆಚ್ಚಿನ ವ್ಯಾಯಾಮ ಮತ್ತು ಮನೆಕೆಲಸ-ಚಟುವಟಿಕೆಗಳನ್ನು ಮಾಡಲು ನೆರವಾಗುತ್ತದೆ. ದಿನದಲ್ಲಿ ಕನಿಷ್ಠಪಕ್ಷ 16 ಗಂಟೆಗಳ ಕಾಲ ನೀಡಲಾಗುವ ದೀರ್ಘಾವಧಿಯ ಆಮ್ಲಜನಕ ಚಿಕಿತ್ಸೆಯಿಂದ, COPD ಮತ್ತು ಅಪಧಮನಿಯ ಹೈಪೊಕ್ಸಿಮಿಯಾ ಅಥವಾ ಶ್ವಾಸಕೋಶದ ಅತ್ಯುದ್ವೇಗ, ಕೊರ್ ಪಲ್ಮೊನೇಲ್, ಅಥವಾ ಆನಂತರದ ಎರಿಥ್ರೊಸೈಟೊಸಿಸ್ನಂತಹ ಹೈಪೊಕ್ಸಿಮಿಯಾ ಉಲ್ಬಣಗಳನ್ನು ಹೊಂದಿರುವ ರೋಗಿಗಳ ಜೀವನ ಗುಣಮಟ್ಟ ಮತ್ತು ಬದುಕುಳಿಯುವ ಸಾಧ್ಯತೆಯನ್ನು ಉತ್ತಮಗೊಳಿಸಬಹುದು.[೫೪] ಪೂರಕವಾದ ಅಮ್ಲಜನಕದ ಹೆಚ್ಚಿನ ಸಾಂದ್ರತೆಗಳು, ತೀವ್ರ-COPD-ಪೀಡಿತರಾದ ಕೆಲವರಲ್ಲಿ ಇಂಗಾಲ ಡೈಆಕ್ಸೈಡ್ನ ಶೇಖರಣೆ ಹಾಗೂ ಉಸಿರಾಟದ ಆಮ್ಲವ್ಯಾಧಿಯುಂಟಾಗಬಹದು. ಇಂತಹವರಿಗೆ ಸಾಮಾನ್ಯವಾಗಿ ಕಡಿಮೆ ಪ್ರಮಾಣದಲ್ಲಿ ಆಮ್ಲಜನಕದ ಹರಿವು ಕ್ಷೇಮಕರ.
ಶ್ವಾಸಕೋಶದ ಪುನ:ಕಾರ್ಯಚಟುವಟಿಕೆಗೆ ಸುವ್ಯವಸ್ಥೆಗೊಳಿಸುವಿಕೆ
[ಬದಲಾಯಿಸಿ]ಶ್ವಾಸಕೋಶದ ಪುನ:ಶ್ಚೇತರಿಕೆಯು, ರೋಗಿಗೆ ನೆರವಾಗುವಂತೆ ವ್ಯಾಯಾಮ, ರೋಗ ನಿರ್ವಹಣೆ-ನಿಯಂತ್ರಣ ಮತ್ತು ಸಲಹೆಗಳ ಸುಸಂಘಟಿತ ಕಾರ್ಯಕ್ರಮವಾಗಿದೆ.[೫೫] ಶ್ವಾಸಕೋಶದ ಪುನ:ಶ್ಚೇತರಿಕೆಯಿಂದ ಉಸಿರುಕಟ್ಟುವ ಸಮಸ್ಯೆಗೆ ಸೂಕ್ತ ಶಮನ ಮತ್ತು ವ್ಯಾಯಾಮ ಕ್ಷಮತೆಯನ್ನು ಉತ್ತಮಗೊಳಿಸಿದೆಯೆಂದು ತೋರಿಸಲಾಗಿದೆ. ರೋಗಿಗಳು ತಮ್ಮ ರೋಗ ಮತ್ತು ಭಾವುಕತೆಗಳ ಮೇಲೆ ನಿಯಂತ್ರಣ ಸಾಧಿಸಲು ಸಹ ನೆರವಾಗಿದೆಯೆಂದು ತೋರಿಸಲಾಗಿದೆ.[೫೬]
ಪೌಷ್ಟಿಕ ಆಹಾರ
[ಬದಲಾಯಿಸಿ]ಶರೀರದ ತೂಕ ತೀರಾ ಕಡಿಮೆ ಅಥವಾ ತೀರಾ ಹೆಚ್ಚಾಗಿದ್ದಲ್ಲಿ, ರೋಗಲಕ್ಷಣಗಳು, ವೈಕಲ್ಯದ ಪ್ರಮಾಣ ಮತ್ತು COPD ವ್ಯಾಧಿಯ ಗತಿಯ ಮುಂದಾಗುವುದರ ಮೇಲೆ ಪರಿಣಾಮ ಬೀರಬಹುದು. ಶರೀರದ ಕಡಿಮೆ ತೂಕವುಳ್ಳ COPD-ಪೀಡಿತರು ಹೆಚ್ಚಿನ ಕ್ಯಾಲರಿಯುಕ್ತ ಆಹಾರ ಸೇವನೆ ಮಾಡಿ ತಮ್ಮ ಉಸಿರಾಟದ ಸ್ನಾಯುಗಳ ಸಾಮರ್ಥ್ಯವನ್ನು ಹೆಚ್ಚಿಸಿಕೊಳ್ಳಬಹುದು.[೨]
ಕ್ರಮಬದ್ಧ ವ್ಯಾಯಾಮ ಅಥವಾ ಶ್ವಾಸಕೋಶ ಪುನ:ಶ್ಚೇತರಿಕೆಯ ಕ್ರಮಗಳನ್ನು ಒಟ್ಟಾಗಿಸಿದಲ್ಲಿ, COPD ರೋಗಲಕ್ಷಣಗಳನ್ನು ಶಮನಗೊಳಿಸಬಹುದಾಗಿದೆ.
ಚಳಿಗಾಲ ಹವಾಮಾನದ ವಿರುದ್ಧ ರಕ್ಷಣೆ
[ಬದಲಾಯಿಸಿ]ಈ ಲೇಖನದಿಂದ ಬೇರೆ ಯಾವುದೇ ಲೇಖನಕ್ಕೆ ಬಾಹ್ಯ ಸಂಪರ್ಕ ಹೊಂದಿಲ್ಲ. (November 2009) |
ಶೀತಗಾಳಿಯ ಉಸಿರಾಟವು, ಶ್ವಾಸೋಚ್ಛಾಸದ ತೊಂದರೆಯಿರುವ ವ್ಯಕ್ತಿಗಳಲ್ಲಿ, ಚಳಿಗಾಲದ ಒಂದು ಪ್ರಮುಖ ಸಮಸ್ಯೆಯಾಗಿದೆ. COPD ಹೊಂದಿರುವ ಹಲವರಿಗೆ ಶೀತಗಾಳಿಯ ಉಸಿರಾಟದಿಂದ ಬ್ರಾಂಕೊಸ್ಪಾಸ್ಮ್ (ಶ್ವಾಸನಾಳಗಳ ಉರುಬು) ಮತ್ತು ಹೆಚ್ಚಿದ ಉಸಿರುಕಟ್ಟುವಿಕೆಯಾಗಿ ಪರಿಣಮಿಸುತ್ತದೆ. ರೋಗಲಕ್ಷಣಗಳ ಸಮರ್ಪಕ ನಿಯಂತ್ರಣ, ಚಳಿಗಾಲದಲ್ಲಿ ಶೀತಗಾಳಿ ಉಸಿರಾಟದ ವಿರುದ್ಧ ರಕ್ಷಿಸಿಕೊಳ್ಳುವುದರಿಂದ ಉಲ್ಬಣಗಳಂತಹ ಉಸಿರಾಟ ತೊಂದರೆಗಳನ್ನು ತಡೆಗಟ್ಟಬಹುದು. ಚಳಿಗಾಲದ ತಿಂಗಳುಗಳಲ್ಲಿ ಉಲ್ಬಣಗಳು ಸರ್ವೇಸಾಮಾನ್ಯವಾಗಿದ್ದು, COPD-ಪೀಡಿತರು ಆಸ್ಪತ್ರೆಗಳಲ್ಲಿ ಒಳರೋಗಿಗಳಾಗುವುದನ್ನು ಹೆಚ್ಚಿಸುತ್ತದೆ. ನೆಗಡಿ ಅಥವಾ ಶ್ವಾಸನಾಳದ ಇತರೆ ಸೋಂಕುಗಳು COPD-ಪೀಡಿತರಿಗೆ ಬಹಳ ತೀವ್ರ ಉಲ್ಬಣವಾಗಬಹುದು. ಹಲವು ಶ್ವಾಸನಾಳದ ರೋಗಗಳು ಸಾಂಕ್ರಾಮಿಕವಾಗಿವೆ. ನೆಗಡಿ ಮತ್ತು ಶ್ವಾಸನಾಳದ ಮೇಲ್ಭಾಗದ ಸೋಂಕುಗಳ ಸಮಸ್ಯೆಗಳು, ವರ್ಷದ ಇತರೆ ಸಮಯಗಳಿಗಿಂತಲೂ, ಚಳಿಗಾಲದಲ್ಲಿ ಹೆಚ್ಚಾಗುತ್ತವೆ. COPD-ಪೀಡಿತರು ಶರತ್ ಹಾಗೂ ಚಳಿಗಾಲಗಳಲ್ಲಿ ಆರೋಗ್ಯಕರ ಜೀವನಶೈಲಿ ನಿರ್ವಹಿಸಿಕೊಂಡು, ದೈಹಿಕವಾಗಿ ಸಕ್ರಿಯರಾಗಿರಬೇಕಾಗಿರುವುದು ಬಹಳ ಮುಖ್ಯ. ಚಳಿಗಾಲದ ತಾಪಮಾನಗಳಿಗೆ ಅನುಗುಣವಾಗಿ ಸಮರ್ಪಕವಾದ ಬೆಚ್ಚನೆಯ ಶೀತಕಾಲಿಕ ಉಡುಪು ಧರಿಸಿ, ತಲೆ ಮತ್ತು ಮುಖವನ್ನು ಬೆಚ್ಚಗಿರುವಂತೆ ನೋಡಿಕೊಳ್ಳಬೇಕು. ಅಲ್ಪಕಾಲಿಕ (ಶೀತಗಾಳಿಗೆ) ಒಡ್ಡುವಿಕೆಯಾದರೂ ಸಹ, ಸಮರ್ಪಕವಾಗಿ ಬೆಚ್ಚಗಿಡದಿದ್ದಲ್ಲಿ, ಮಾನವ ಶರೀರವು ಸಾಕಷ್ಟು ಶಾಖವನ್ನು ಕಳೆದುಕೊಳ್ಳಬಹುದು. COPD-ಪೀಡಿತರು ವಾರ್ಷಿವಾಗಿ ತೀವ್ರ ನೆಗಡಿ ವ್ಯಾಧಿ ಮತ್ತು ನ್ಯುಮೊನಿಯಾ ಚುಚ್ಚುಮದ್ದು ಹಾಕಿಸಿ, ನೆಗಡಿಯಾಗದಂತೆ ಕಶ್ಮಲಕಾರಿಗಳಿಂದ ದೂರವಿರಬೇಕು. ಅವರು ಆಗಾಗ್ಗೆ ಕೈತೊಳೆದು ಸ್ವಚ್ಛಗೊಳಿಸಿ, ದ್ರವಗಳನ್ನು ಹೆಚ್ಚಿನ ಪ್ರಮಾಣದಲ್ಲಿ ಸೇವಿಸಬೇಕು. ನೆಗಡಿಯಾಗಿರುವವರೊಂದಿಗೆ ಯಾವುದೇ ಸಂಪರ್ಕದಿಂದ ದೂರವಿರುವುದು ಸೋಂಕಿನ ಸಾಧ್ಯತೆಯನ್ನು ಕಡಿಮೆಗೊಳಿಸುತ್ತದೆ. ಶೀತಗಾಳಿಗೆ ಒಡ್ಡುವ ಸಮಯ, ಉಸಿರಾಡಿದ ಗಾಳಿಯನ್ನು ಬೆಚ್ಚಗಾಗಿಸುವಂತೆ ವಿನ್ಯಾಸ ಮಾಡಲಾದ ಮುಖ ಕವಚ ಧರಿಸುವುದರ ಮೂಲಕ, ಸೂಕ್ತ ರಕ್ಷಣೆ ಪಡೆದುಕೊಳ್ಳಬಹುದು. ಇಂತಹ ಬೆಚ್ಚಗಿನ ಮುಖಕವಚವು ಚಳಿಗಾಲದಲ್ಲಿ ಸಂಭವಿಸುವ ಯಾವುದೇ ಆರೋಗ್ಯದ ಸಮಸ್ಯೆಯ ವಿರುದ್ಧ ರಕ್ಷಣೆ ನೀಡಬಹುದು.
ಶಸ್ತ್ರ ಚಿಕಿತ್ಸೆ
[ಬದಲಾಯಿಸಿ]ಈ ಲೇಖನದಿಂದ ಬೇರೆ ಯಾವುದೇ ಲೇಖನಕ್ಕೆ ಬಾಹ್ಯ ಸಂಪರ್ಕ ಹೊಂದಿಲ್ಲ. (November 2009) |
ಕೆಲವು ಆಯ್ದ ವಿಚಾರಗಳಲ್ಲಿ COPD-ಪೀಡಿತರಿಗೆ ಶಸ್ತ್ರ ಚಿಕಿತ್ಸೆ ಉಪಯುಕ್ತ ಪರಿಹಾರವೆನಿಸಿದೆ. ಸುತ್ತಮುತ್ತಲಿರುವ, ಸಹಜವಾದ ಶ್ವಾಸಕೋಶವನ್ನು ಜಜ್ಜುಬಿಡಬಲ್ಲ, 'ಬುಲ್ಲಾ' ಎಂಬ ಗಾಳಿ-ತುಂಬಿದ ದೊಡ್ಡ ಕೋಶವನ್ನು ಶಸ್ತ್ರ ಚಿಕಿತ್ಸೆಯ ಮೂಲಕ ತೆಗೆದುಬಿಡುವ ಕ್ರಿಯೆಗೆ ಬುಲೆಕ್ಟಾಮಿ ಎನ್ನಲಾಗಿದೆ. ಶ್ವಾಸಕೋಶ ಪ್ರಮಾಣ ಸಂಕುಚಿತಗೊಳಿಸುವ ಶಸ್ತ್ರ ಚಿಕಿತ್ಸೆಯೂ ಸಹ ಇದೇ ರೀತಿಯದಾಗಿದೆ. ವಾತಶೋಥದಿಂದ ನಷ್ಟವಾಗಿರುವ ಶ್ವಾಸಕೋಶದ ಭಾಗಗಳನ್ನು ಶಸ್ತ್ರ ಚಿಕಿತ್ಸೆಯ ಮೂಲಕ ತೆಗೆದು, ಉತ್ತಮ ಸ್ಥಿತಿಯಲ್ಲಿರುವ ಶ್ವಾಸಕೋಶದ ಉಳಿದ ಭಾಗವು ಹಿಗ್ಗಿ ಉತ್ತಮವಾಗಿ ಕಾರ್ಯನಿರ್ವಹಿಸಲು ಅವಕಾಶ ನೀಡುತ್ತದೆ. ಕಿರಿಯರು/ಯುವಕರು ತೀವ್ರ COPD-ಪೀಡಿತರಾಗಿದ್ದಲ್ಲಿ, ಕೆಲವೊಮ್ಮೆ ಶ್ವಾಸಕೋಶದ ಕಸಿ ನಡೆಸಲಾಗುವುದು.
ಕಾಯಿಲೆಯ ಮುನ್ಸೂಚನೆ
[ಬದಲಾಯಿಸಿ]ಸಾಮಾನ್ಯವಾಗಿ, COPD ರೋಗವು ಕಾಲಕ್ರಮೇಣ ಹಂತಹಂತವಾಗಿ ಉಲ್ಬಣಿಸಿ ಸಾವು ಸಂಭವಿಸಬಹುದು. ವ್ಯಕ್ತಿಗಳ ನಡುವೆ ಅದು ಮಿತಿ ಮೀರುವ ಪ್ರಮಾಣದಲ್ಲಿ ವ್ಯತ್ಯಾಸವುಂಟು. ಅಸಮಮರ್ಪಕ ಸಂಭವನೀಯತೆಯನ್ನು ಸೂಚಿಸುವ ಕಾರಣಗಳು ಹೀಗಿವೆ:[೨]
- ಶ್ವಾಸೋಚ್ಛಾಸದ ಹರಿವಿಗೆ ತೀವ್ರ ಅಡಚಣೆ (ಕಡಿಮೆ FEV1)
- ಅತಿ ಕಡಿಮೆಯಾದ ವ್ಯಾಯಾಮ ಕ್ಷಮತೆ
- ಉಸಿರುಕಟ್ಟುವಿಕೆ
- ಗಮನಾರ್ಹವಾದ ತೂಕ ಇಳಿಕೆ ಅಥವಾ ಹೆಚ್ಚಳ
- ಉಸಿರಾಟದ ವೈಫಲ್ಯ ಅಥವಾ ಕೊರ್ ಪಲ್ಮೊನೇಲ್ನಂತಹ ಉಲ್ಬಣಗಳು
- ಮುಂದುವರೆದ ಧೂಮಪಾನ
- ಪದೇ-ಪದೇ ಸಂಭವಿಸುವ ತೀಕ್ಷ್ಣ ಉಲ್ಬಣಗಳು
ಸೋಂಕು/ಸಾಂಕ್ರಾಮಿಕಶಾಸ್ತ್ರ
[ಬದಲಾಯಿಸಿ]
ಅಮೆರಿಕಾ ಸಂಯುಕ್ತ ಸಂಸ್ಥಾನದಲ್ಲಿ, COPD ಪ್ರಸರಣ ವು 20ರಲ್ಲಿ ಸುಮಾರು 1 ಅಥವಾ 5% ಆಗಿರುತ್ತದೆ, ಅರ್ಥಾತ್ ಸುಮಾರು 13.5 ದಶಲಕ್ಷ ಜನರು,[೫೮] ಅಥವಾ, ರೋಗನಿರ್ಣಯವಾಗಿಲ್ಲದ ಪ್ರಕರಣಗಳನ್ನು ಸೇರಿಸಿಕೊಂಡಲ್ಲಿ, ಸುಮಾರು 25 ದಶಲಕ್ಷ ಜನರಲ್ಲಿ ಈ ರೋಗವು ಕಾಣಿಸುತ್ತದೆ.[೫೯]
ಇತಿಹಾಸ
[ಬದಲಾಯಿಸಿ]COPD ರೋಗವು ಬಹುಶಃ ಯಾವಾಗಲೂ ಇತ್ತು. ಆದರೂ, ಹಿಂದೆ ಈ ರೋಗಕ್ಕೆ ವಿವಿಧ ಹೆಸರುಗಳಿಂದ ಕರೆಯಲಾಗುತ್ತಿತ್ತು. ಇಸವಿ 1679ರಲ್ಲಿ ಬೊನೆಟ್ ಶ್ವಾಸಕೋಶದ ಅಧಿಕ ಗಾತ್ರ ಸ್ಥಿತಿಯನ್ನು ವಿವರಿಸಿದರು. ವಿಶಿಷ್ಟವಾಗಿ ಗಾಳಿಯಿಂದ ಶ್ವಾಸಕೋಶಗಳು 'ಉಬ್ಬಿದ್ದ ಸ್ಥಿತಿ' ತಲುಪಿದ್ದ 19 ಪ್ರಕರಣಗಳನ್ನು ಗಿಯೊವಾನಿ ಮೊರ್ಗಾಗ್ನಿ ಯನ್ನು 1769ರಲ್ಲಿ ವಿವರಿಸಿದರು.[೬೦] ವಾತಶೋಥದಲ್ಲಿ ಉಬ್ಬಿದ್ದ ಶ್ವಾಸನಳಿಕೆಗಳ ವಿವರ ಮತ್ತು ವಿವರಣಾತ್ಮಕ ಚಿತ್ರವನ್ನು ರುಯಿಷ್ 1721ರಲ್ಲಿ ನೀಡಿದರು. "History of pathologic descriptions of COPD" (PDF). Archived from the original (PDF) on 2016-03-03. Retrieved 2010-06-09. ಇಸವಿ 1789ರಲ್ಲಿ ಮ್ಯಾಥ್ಯೂ ಬೇಯ್ಲಿ ವಾತಶೋಥ-ಪೀಡಿತ ಶ್ವಾಸಕೋಶದ ಚಿತ್ರ ರಚಿಸಿ, ಆ ಸ್ಥಿತಿಯ ವಿನಾಶಕಾರಿ ಗುಣಗಳನ್ನು ವರ್ಣಿಸಿದರು.[೬೦] ಇಂತಹ ದೀರ್ಘಕಾಲದ ಎದೆಗೆಮ್ಮು ಮತ್ತು ಲೋಳೆಯ ವಿಪರೀತ ಸೋರುವಿಕೆಯನ್ನು ವಿವರಿಸಲು, 1814ರಲ್ಲಿ ಬಾಢಮ್ 'ಕಟಾರ್' (ಮೂಗಿನ ಲೋಳೆಯ ಉರಿಯೂತದ ಕೆಮ್ಮು) ಎಂಬ ಪದವನ್ನು ಬಳಸಿದರು. ದೀರ್ಘಕಾಲದ ಎದೆಗೆಮ್ಮು ಶ್ವಾಸಕೋಶದ ಶಕ್ತಿಯನ್ನು ವಿಕಲಗೊಳಿಸುವ ಒಂದು ರೋಗ, ಎಂದು ಅವರು ಪರಿಗಣಿಸಿದರು. ಸ್ಟೆತಸ್ಕೋಪ್ (ಎದೆದರ್ಶಕ) ಆವಿಷ್ಕಾರಕ ರೆನೆ ಲೆನೆಕ್ ಎಂಬ ಒಬ್ಬ ವೈದ್ಯರು, 1837ರಲ್ಲಿ ನಡೆಸಿದ ಶವಪರೀಕ್ಷೆಯಲ್ಲಿ, ಶವದ ಎದೆಯನ್ನು ತೆರೆದಾಗ ಅದರಲ್ಲಿದ್ದ ಶ್ವಾಸಕೋಶಗಳು ಕುಸಿದಿರಲಿಲ್ಲ. 'ಎ ಟ್ರೀಟೈಸ್ ಆನ್ ದಿ ಡಿಸೀಸಸ್ ಆಫ್ ದಿ ಚೆಸ್ಟ್ ಅಂಡ್ ಆಫ್ ಮೀಡಿಯೇಟ್ ಆಸ್ಕಲ್ಟೇಷನ್' ಎಂಬ ತಮ್ಮ ಕೃತಿಯಲ್ಲಿ, ಅವರು ಇಂತಹ ಸ್ಥಿತಿಯನ್ನು 'ವಾತಶೋಥ' ಎಂದು ಕರೆದರು. ಎಂದಿನಂತೆ, ಶ್ವಾಸಕೋಶಗಳು ಕುಸಿದಿರಲಿಲ್ಲ, ಏಕೆಂದರೆ ಅವುಗಳ ತುಂಬಾ ಗಾಳಿ ತುಂಬಿದ್ದು ಶ್ವಾಸನಾಳಿಕೆಗಳು ಲೋಳೆಯಿಂದ ತುಂಬಿದ್ದವು ಎಂದು ಅವರು ಗಮನಿಸಿದರು.[೬೦] ಇಸವಿ 1842ರಲ್ಲಿ, ಜಾನ್ ಹಚಿನ್ಸನ್ ಶ್ವಾಸಕೋಶಗಳ ನಿಃಶ್ವಾಸ ಪ್ರಮಾಣವನ್ನು ಮಾಪನ ಮಾಡಲೆಂದು ಸ್ಪೈರೊಮೀಟರ್ನ್ನು ಆವಿಷ್ಕರಿಸಿದರು. ಆದರೆ, ಅವರ ಸ್ಪೈರೊಮೀಟರ್ ಕೇವಲ ಪ್ರಮಾಣವನ್ನು ಮಾತ್ರ ಅಳೆಯಬಲ್ಲದಾಗಿತ್ತು, ಶ್ವಾಸ ಹರಿವನ್ನಲ್ಲ.[೬೧] ಇಸವಿ 1947ರಲ್ಲಿ ಟಿಫೆನೂ ಹಾಗೂ ಇಸವಿ 1950 ಮತ್ತು 1951ರಲ್ಲಿ ಗೇನ್ಸ್ಲರ್ ಶ್ವಾಸದ ಹರಿವನ್ನು ಅಳೆಯುವ ತತ್ತ್ವಗಳನ್ನು ವಿವರಿಸಿದರು. ಇಸವಿ 1959ರಲ್ಲಿ ನಡೆದ CIBA ವೈದ್ಯರ ಅತಿಥಿ ಸಮ್ಮೇಳನದಲ್ಲಿ, 'ದೀರ್ಘಕಾಲದ ಎದೆಗೆಮ್ಮು' ಮತ್ತು 'ವಾತಶೋಥ' ಪದಗಳಿಗೆ ವಿಧ್ಯುಕ್ತ ವ್ಯಾಖ್ಯಾನ ನೀಡಲಾಯಿತು.
COPD ಎಂಬ ಸಂಕ್ಷೇಪಣವನ್ನು ಮೊದಲ ಬಾರಿಗೆ ವಿಲಿಯಮ್ ಬ್ರಿಸ್ಕೊ 1965ರಲ್ಲಿ ಬಳಸಿದರು. ಅಂದಿನಿಂದಲೂ, ಈ ಸಂಕ್ಷೇಪಣವು ಇತರೆ ಪದಗಳನ್ನು ಹಿಂದಿಕ್ಕಿ, ಇಂದಿಗೆ ಇಂತಹ ರೋಗಕ್ಕೆ ಪ್ರಮುಖ ಹೆಸರಾಗಿ ನಿಂತಿದೆ.
ಇವನ್ನೂ ಗಮನಿಸಿ
[ಬದಲಾಯಿಸಿ]ಅಡಿಟಿಪ್ಪಣಿಗಳು
[ಬದಲಾಯಿಸಿ]- ↑ U.S. ರಾಷ್ಟ್ರೀಯ ಹೃದಯ, ಶ್ವಾಸಕೋಶ ಮತ್ತು ರಕ್ತ ಸಂಸ್ಥೆ - COPD ಎಂದರೇನು
- ↑ ೨.೦೦ ೨.೦೧ ೨.೦೨ ೨.೦೩ ೨.೦೪ ೨.೦೫ ೨.೦೬ ೨.೦೭ ೨.೦೮ ೨.೦೯ ೨.೧೦ ೨.೧೧ ೨.೧೨ Rabe KF, Hurd S, Anzueto A; et al. (2007). "Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease: GOLD Executive Summary". Am. J. Respir. Crit. Care Med. 176 (6): 532–55. doi:10.1164/rccm.200703-456SO. PMID 17507545.
{{cite journal}}: Explicit use of et al. in:|author=(help)CS1 maint: multiple names: authors list (link) - ↑ Hogg JC, Chu F, Utokaparch S; et al. (2004). "The Nature of Small-Airway Obstruction in Chronic Obstructive Pulmonary Disease". N. Engl. J. Med. 350 (26): 2645–53. doi:10.1056/NEJMoa032158. PMID 15215480.
{{cite journal}}: Explicit use of et al. in:|author=(help)CS1 maint: multiple names: authors list (link) - ↑ Mathers CD, Loncar D (2006). "Projections of global mortality and burden of disease from 2002 to 2030". PLoS Med. 3 (11): e442. doi:10.1371/journal.pmed.0030442. PMC 1664601. PMID 17132052.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: unflagged free DOI (link) - ↑ COPD (ದೀರ್ಘಕಾಲದ ಅಡಚಣೆಯನ್ನುಂಟು ಮಾಡುವ ಶ್ವಾಸಕೋಶದ ರೋಗ)
- ↑ "2007 NHLBI Morbidity and Mortality Chart Book" (PDF). Retrieved 2008-06-06.
- ↑ Mahler DA (2006). "Mechanisms and measurement of dyspnea in chronic obstructive pulmonary disease". Proceedings of the American Thoracic Society. 3 (3): 234–8. doi:10.1513/pats.200509-103SF. PMID 16636091.
- ↑ U.S. ರಾಷ್ಟ್ರೀಯ ಹೃದಯ ಶ್ವಾಸಕೋಶ ಮತ್ತು ರಕ್ತ ಸಂಶೋಧನಾ ಸಂಸ್ಥೆ, ರಾಷ್ಟ್ರೀಯ ಹೃದಯ ಶ್ವಾಸಕೋಶ ಮತ್ತು ರಕ್ತ ಸಂಶೋಧನಾ ಸಂಸ್ಥೆ - ಸಂಕೇತಗಳು ಮತ್ತು ಲಕ್ಷಣಗಳು
- ↑ MedlinePlus Encyclopedia Chronic obstructive pulmonary disease
- ↑ "MedicineNet.com - COPD ಸಂಕೇತಗಳು & ಲಕ್ಷಣಗಳು". Archived from the original on 2010-06-04. Retrieved 2010-06-09.
- ↑ MedicineNet.com - COPD ಕಾರಣಗಳು
- ↑ Young RP, Hopkins RJ, Christmas T, Black PN, Metcalf P, Gamble GD (2009). "COPD prevalence is increased in lung cancer, independent of age, sex and smoking history". Eur. Respir. J. 34 (2): 380–6. doi:10.1183/09031936.00144208. PMID 19196816.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ "Definition of pack year - NCI Dictionary of Cancer Terms". Archived from the original on 2009-05-10.
- ↑ doi:10.1016/S0140-6736(06)68516-4
This citation will be automatically completed in the next few minutes. You can jump the queue or expand by hand - ↑ Devereux, Graham (2006). "ABC of chronic obstructive pulmonary disease. Definition, epidemiology, and risk factors". BMJ. 332 (7550): 1142–4. doi:10.1136/bmj.332.7550.1142. PMC 1459603. PMID 16690673.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ Hnizdo E, Vallyathan V (2003). "Chronic obstructive pulmonary disease due to occupational exposure to silica dust: a review of epidemiological and pathological evidence". Occup Environ Med. 60 (4): 237–43. doi:10.1136/oem.60.4.237. PMC 1740506. PMID 12660371.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ ೧೭.೦ ೧೭.೧ Loscalzo, Joseph; Fauci, Anthony S.; Braunwald, Eugene; Dennis L. Kasper; Hauser, Stephen L; Longo, Dan L. (2008). Harrison's Principles of Internal Medicine (17th ed.). McGraw-Hill Professional. ISBN 0-07-146633-9.
{{cite book}}: CS1 maint: multiple names: authors list (link) - ↑ Halbert RJ, Natoli JL, Gano A, Badamgarav E, Buist AS, Mannino DM (2006). "Global burden of COPD: systematic review and meta-analysis". Eur. Respir. J. 28 (3): 523–32. doi:10.1183/09031936.06.00124605. PMID 16611654.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Kennedy SM, Chambers R, Du W, Dimich-Ward H (2007). "Environmental and occupational exposures: do they affect chronic obstructive pulmonary disease differently in women and men?". Proceedings of the American Thoracic Society. 4 (8): 692–4. doi:10.1513/pats.200707-094SD. PMID 18073405.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Silverman EK, Chapman HA, Drazen JM; et al. (1998). "Genetic epidemiology of severe, early-onset chronic obstructive pulmonary disease. Risk to relatives for airflow obstruction and chronic bronchitis". Am. J. Respir. Crit. Care Med. 157 (6 Pt 1): 1770–8. PMID 9620904.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ MedlinePlus Encyclopedia 000091
- ↑ Agustí A, MacNee W, Donaldson K, Cosio M. (2003). "Hypothesis: does COPD have an autoimmune component?". Thorax. 58 (10): 832–4. doi:10.1136/thorax.58.10.832. PMC 1746486. PMID 14514931.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ ೨೩.೦ ೨೩.೧ ೨೩.೨ Rutgers, Steven R.; Postma, Dirkje S.; Ten Hacken, Nick H. .T.; Kauffman, Henk F.;van der Mark,Thomas W; Koeter, Gerard H.; Timens, Wim (2000). "Ongoing airway inflammation in patients with COPD who do not currently smoke". Thorax. 55 (1): 12–18. doi:10.1136/thorax.55.1.12. PMC 1745599. PMID 10607796.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Feghali-Bostwick CA, Gadgil AS, Otterbein LE; et al. (2008). "Autoantibodies in patients with chronic obstructive pulmonary disease". Am. J. Respir. Crit. Care Med. 177 (2): 156–63. doi:10.1164/rccm.200701-014OC. PMC 2204079. PMID 17975205.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Lee SH, Goswami S, Grudo A; et al. (2007). "Antielastin autoimmunity in tobacco smoking-induced emphysema". Nat. Med. 13 (5): 567–9. doi:10.1038/nm1583. PMID 17450149.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Burrows B, Fletcher CM, Heard BE; et al. (1966). "The emphysematous and bronchial types of chronic airways obstruction. A clinicopathological study of patients in London and Chicago". Lancet. 87: 830–5.
{{cite journal}}: Explicit use of et al. in:|author=(help)CS1 maint: multiple names: authors list (link) - ↑ Kitaguchi Y, Fujimoto K, Kubo K, Honda T (2006). "Characteristics of COPD phenotypes classified according to the findings of HRCT". Respir Med. 100 (10): 1742–52. doi:10.1016/j.rmed.2006.02.003. PMID 16549342.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Paoletti M, Camiciottoli G, Meoni E; et al. (2009). "Explorative data analysis techniques and unsupervised clustering methods to support clinical assessment of Chronic Obstructive Pulmonary Disease (COPD) phenotypes". J Biomed Inform. 42 (6): 1013–21. doi:10.1016/j.jbi.2009.05.008. PMID 19501190.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Petty TL (2002). "COPD: clinical phenotypes". Pulm Pharmacol Ther. 15 (4): 341–51. doi:10.1006/pupt.2002.0380. PMID 12220938.
- ↑ ೩೦.೦ ೩೦.೧ Longmore, J. M.; Murray Longmore; Wilkinson, Ian; Supraj R. Rajagopalan (2004). Oxford handbook of clinical medicine. Oxford [Oxfordshire]: Oxford University Press. pp. 188–9. ISBN 0-19-852558-3.
{{cite book}}: CS1 maint: multiple names: authors list (link) - ↑ ೩೧.೦ ೩೧.೧ Kumar P, Clark M (2005). Clinical Medicine (6th ed.). Elsevier Saunders. pp. 900–1. ISBN 0702027634.
- ↑ Chung C, Delaney J, Hodgins R (2008). "Respirology". In Somogyi, Ron; Colman, Rebecca (ed.). The Toronto notes 2008: a comprehensive medical reference and review for the Medical Council of Canada Qualifying Exam - Part 1 and the United States Medical Licensing Exam - Step 2. Toronto: Toronto Notes for Medical Students. p. R9. ISBN 0-9685928-8-0.
{{cite book}}: CS1 maint: multiple names: authors list (link) - ↑ ೩೩.೦ ೩೩.೧ Calverley PM, Koulouris NG (2005). "Flow limitation and dynamic hyperinflation: key concepts in modern respiratory physiology". Eur Respir J. 25 (1): 186–199. doi:10.1183/09031936.04.00113204. PMID 15640341.
- ↑ O'Donnell DE (2006). "Hyperinflation, Dyspnea, and Exercise Intolerance in Chronic Obstructive Pulmonary Disease". The Proceedings of the American Thoracic Society. 3 (2): 180–4. doi:10.1513/pats.200508-093DO. PMID 16565429.
- ↑ Badgett RG, Tanaka DJ, Hunt DK; et al. (1994). "The clinical evaluation for diagnosing obstructive airways disease in high-risk patients". Chest. 106 (5): 1427–31. doi:10.1378/chest.106.1427. PMID 7956395.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|doi_brokendate=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Holleman DR, Simel DL (1995). "Does the clinical examination predict airflow limitation?". JAMA. 273 (4): 313–9. doi:10.1001/jama.273.4.313. PMID 7815660.
{{cite journal}}: Unknown parameter|doi_brokendate=ignored (help) - ↑ Celli BR, Cote CG, Marin JM; et al. (2004). "The body-mass index, airflow obstruction, dyspnea, and exercise capacity index in chronic obstructive pulmonary disease". N. Engl. J. Med. 350 (10): 1005–12. doi:10.1056/NEJMoa021322. PMID 14999112.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ ಗ್ಲೋಬಲ್ ಇನಿಷ್ಯೇಟಿವ್ ಫಾರ್ ಕ್ರಾನಿಕ್ ಅಬ್ಸ್ಟ್ರಕ್ಟಿವ್ ಲಂಗ್ ಡಿಸೀಸ್.
- ↑ ೩೯.೦ ೩೯.೧ ೩೯.೨ Drummond MB, Dasenbrook EC, Pitz MW, Murphy DJ, Fan E (2008). "Inhaled corticosteroids in patients with stable chronic obstructive pulmonary disease: a systematic review and meta-analysis". JAMA. 300 (20): 2407–16. doi:10.1001/jama.2008.717. PMID 19033591.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ ೪೦.೦ ೪೦.೧ ೪೦.೨ "World Health Organization Tobacco Free Initiative - Policy recommendations for smoking cessation and treatment of tobacco dependence". Archived from the original on 15 ಸೆಪ್ಟೆಂಬರ್ 2008. Retrieved 28 July 2008.
{{cite web}}: Unknown parameter|dateformat=ignored (help) - ↑ "Why is smoking addictive?". NHS Choices.
- ↑ ಹ್ಯಾಂಡ್ಬುಕ್ ಫಾರ್ ಡಸ್ಟ್ ಕಂಟ್ರೋಲ್ ಇನ್ ಮೈನಿಂಗ್. U.S. ಅರೋಗ್ಯ ಮತ್ತು ಮಾನವ ಸೇವಾ ಇಲಾಖೆ, ಸಾರ್ವಜನಿಕ ಆರೋಗ್ಯ ಸೇವೆ, ರೋಗ ನಿಯಂತ್ರಣ ಮತ್ತು ನಿವಾರಣಾ ಕೇಂದ್ರಗಳು, ರಾಷ್ಟ್ರೀಯ ಔದ್ಯೋಗಿಕ ಸುರಕ್ಷಾ ಮತ್ತು ಆರೋಗ್ಯ ಸಂಸ್ಥೆ, DHHS (NIOSH) ಪಬ್ಲಿಕೇಷನ್ ನಂ. 2003-147, ಇನ್ಫರ್ಮೇಷನ್ ಸರ್ಕ್ಯೂಲರ್ 9465, 2003 ಜೂನ್; :1-131. 26 ಮಾರ್ಚ್ 2009ರಂದು ಸಂಕಲನಗೊಂಡಿದೆ.
- ↑ Liesker JJ, Wijkstra PJ, Ten Hacken NH, Koëter GH, Postma DS, Kerstjens HA (2002). "A systematic review of the effects of bronchodilators on exercise capacity in patients with COPD". Chest. 121 (2): 597–608. doi:10.1378/chest.121.2.597. PMID 11834677.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Salpeter SR, Buckley NS, Salpeter EE (2006). "Meta-analysis: anticholinergics, but not beta-agonists, reduce severe exacerbations and respiratory mortality in COPD". J Gen Intern Med. 21 (10): 1011–9. doi:10.1111/j.1525-1497.2006.00507.x. PMC 1831628. PMID 16970553.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Calverley PM, Anderson JA, Celli B; et al. (2007). "Salmeterol and fluticasone propionate and survival in chronic obstructive pulmonary disease". N. Engl. J. Med. 356 (8): 775–89. doi:10.1056/NEJMoa063070. PMID 17314337.
{{cite journal}}: Explicit use of et al. in:|author=(help)CS1 maint: multiple names: authors list (link) - ↑ Tashkin DP, Celli B, Senn S; et al. (2008). "A 4-year trial of tiotropium in chronic obstructive pulmonary disease". N. Engl. J. Med. 359 (15): 1543–54. doi:10.1056/NEJMoa0805800. PMID 18836213.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ O'Donnell DE, Flüge T, Gerken F; et al. (2004). "Effects of tiotropium on lung hyperinflation, dyspnoea and exercise tolerance in COPD". Eur Respir J. 23 (6): 832–40. doi:10.1183/09031936.04.00116004. PMID 15218994.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Ogale SS, Lee TA, Au DH, Boudreau DM, Sullivan SD (2010). "Cardiovascular events associated with ipratropium bromide in COPD". Chest. 137 (1): 13–9. doi:10.1378/chest.08-2367. PMID 19363211.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Celli B, Decramer M, Leimer I, Vogel U, Kesten S, Tashkin DP (2010). "Cardiovascular safety of tiotropium in patients with COPD". Chest. 137 (1): 20–30. doi:10.1378/chest.09-0011. PMID 19592475.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Pinto-Plata VM, Müllerova H, Toso JF; et al. (2006). "C-reactive protein in patients with COPD, control smokers and non-smokers". Thorax. 61 (1): 23–8. doi:10.1136/thx.2005.042200. PMC 2080714. PMID 16143583.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Gartlehner G, Hansen RA, Carson SS, Lohr KN (2006). "Efficacy and safety of inhaled corticosteroids in patients with COPD: a systematic review and meta-analysis of health outcomes". Ann Fam Med. 4 (3): 253–62. doi:10.1370/afm.517. PMC 1479432. PMID 16735528.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Zhou Y, Wang X, Zeng X; et al. (2006). "Positive benefits of theophylline in a randomized, double-blind, parallel-group, placebo-controlled study of low-dose, slow-release theophylline in the treatment of COPD for 1 year". Respirology. 11 (5): 603–10. doi:10.1111/j.1440-1843.2006.00897.x. PMID 16916334.
{{cite journal}}: Explicit use of et al. in:|author=(help)CS1 maint: multiple names: authors list (link) - ↑ Rennard SI, Fogarty C, Kelsen S; et al. (2007). "The safety and efficacy of infliximab in moderate to severe chronic obstructive pulmonary disease". Am. J. Respir. Crit. Care Med. 175 (9): 926–34. doi:10.1164/rccm.200607-995OC. PMID 17290043.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ "Long term domiciliary oxygen therapy in chronic hypoxic cor pulmonale complicating chronic bronchitis and emphysema. Report of the Medical Research Council Working Party". Lancet. 1 (8222): 681–6. 1981. PMID 6110912.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ U.S. ರಾಷ್ಟ್ರೀಯ ಹೃದಯ ಶ್ವಾಸಕೋಶ ಮತ್ತು ರಕ್ತ ಸಂಶೋಧನಾ ಸಂಸ್ಥೆ - ಚಿಕಿತ್ಸೆ
- ↑ Lacasse Y, Brosseau L, Milne S; et al. (2002). "Pulmonary rehabilitation for chronic obstructive pulmonary disease". Cochrane database of systematic reviews (Online) (3): CD003793. doi:10.1002/14651858.CD003793. PMID 12137716.
{{cite journal}}: Explicit use of et al. in:|author=(help)CS1 maint: multiple names: authors list (link) - ↑ [137]
- ↑ wrongdiagnosis.com > Prevalence and Incidence of COPD 14 ಮಾರ್ಚ್ 2010ರಂದು ಪುನರ್ಪಡೆದದ್ದು
- ↑ MORBIDITY & MORTALITY: 2009 CHART BOOK ON CARDIOVASCULAR, LUNG, AND BLOOD ರೋಗS ರಾಷ್ಟ್ರೀಯ ಹೃದಯ, ಶ್ವಾಸಕೋಶ ಮತ್ತು ರಕ್ತ ಸಂಶೋಧನಾ ಸಂಸ್ಥೆ
- ↑ ೬೦.೦ ೬೦.೧ ೬೦.೨ Petty TL (2006). "The history of COPD". Int J Chron Obstruct Pulmon Dis. 1 (1): 3–14. PMC 2706597. PMID 18046898.
- ↑ Fishman AP (2005). "One hundred years of chronic obstructive pulmonary disease". Am. J. Respir. Crit. Care Med. 171 (9): 941–8. doi:10.1164/rccm.200412-1685OE. PMID 15849329.
{{cite journal}}: Unknown parameter|month=ignored (help)
ಬಾಹ್ಯ ಕೊಂಡಿಗಳು
[ಬದಲಾಯಿಸಿ]- COPD-BOLD ಅಂತರರಾಷ್ಟ್ರೀಯ ಸಂಶೋಧನಾ ವೇದಿಕೆ
- ರಾಷ್ಟ್ರೀಯ ಹೃದಯ, ಶ್ವಾಸಕೋಶ ಮತ್ತು ರಕ್ತ ಸಂಶೋಧನಾ ಸಂಸ್ಥೆ - COPD U.S. NHLBI ರೋಗಿಗಳಿಗಾಗಿ ಮಾಹಿತಿ ಮತ್ತು ಸಾರ್ವಜನಿಕ ಜಾಲಪುಟ.
- ಗ್ಲೋಬಲ್ ಇನಿಷ್ಯೇಟಿವ್ ಫಾರ್ ಕ್ರಾನಿಕ್ ಅಬ್ಸ್ಟ್ರಕ್ಟಿವ್ ಲಂಗ್ ಡಿಸೀಸ್ (GOLD)
- "Economic Impact of COPD and Cost Effective Solutions". Access Economics. The Australian Lung Foundation. 2008. Archived from the original on 2009-10-24. Retrieved 2010-06-09.
{{cite web}}: Unknown parameter|month=ignored (help) - ಎಬೌಟ್ COPD ರೋಗಿಗಳು ಮತ್ತು ಅವರ ಕುಟುಂಬದವರಿಗಾಗಿ COPD ಕುರಿತು ವೈದ್ಯಕೀಯ ಮಾಹಿತಿ.
- Pages using the JsonConfig extension
- CS1 errors: explicit use of et al.
- CS1 maint: multiple names: authors list
- CS1 errors: unsupported parameter
- CS1 maint: unflagged free DOI
- Pages with incomplete DOI references
- Articles with hatnote templates targeting a nonexistent page
- No local image but image on Wikidata
- ವೆಬ್ ಆರ್ಕೈವ್ ಟೆಂಪ್ಲೇಟಿನ ವೇಬ್ಯಾಕ್ ಕೊಂಡಿಗಳು
- Articles with unsourced statements from November 2009
- Articles needing additional references from November 2009
- All articles needing additional references
- Articles that show a Medicine navs template
- ವೃದ್ಧಾಪ್ಯದೊಂದಿಗಿನ ರೋಗಗಳು
- ನಮ್ಮ ಉದ್ಯೋಗ ವಾತಾವರಣದ ಮೂಲದಿಂದ ಬರುವ ರೋಗಗಳು
- ದೀರ್ಘಕಾಲದ ಕೆಳ-ಶ್ವಾಸಕೋಶದ ರೋಗಗಳು
- ಧೂಮಪಾನ
