ಲೆಷ್ಮಾನಿಯಾಸಿಸ್
| ಲೆಷ್ಮಾನಿಯಾಸಿಸ್ | |
|---|---|
| ಸಮಾನಾರ್ಥಕ ಹೆಸರು/ಗಳು | ಕಾಲಾ ಅಝಾರ್ |
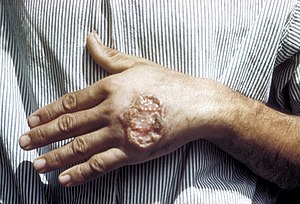 | |
| ಕಾಯಿಲೆಯಿಂದಾದ ಹುಣ್ಣು | |
| ವೈದ್ಯಕೀಯ ವಿಭಾಗಗಳು | ಸಾಂಕ್ರಾಮಿಕ |
| ಲಕ್ಷಣಗಳು | ಚರ್ಮದ ಮೇಲೆ ಹುಣ್ಣು, ಜ್ವರ, ಕೆಂಪು ರಕ್ತಕಣಗಳ ಕೊರತೆ |
| ಕಾರಣಗಳು | ನೊಣದ ಮೂಲಕ ಹರಡುವ ಪರಾವಲಂಬಿ ಸೂಕ್ಷ್ಮಜೀವಿ |
| ತಡೆಗಟ್ಟುವಿಕೆ | ಸೊಳ್ಳೆ ಬಲೆಗಳ ಬಳಕೆ, ಕೀಟನಾಶಕಗಳನ್ನು ಸಿಂಪಡಿಸುವುದು. |
| ಮರಣಗಳು | ೨೪,೨೦೦ (೨೦೧೫)[೧] |
ಲೆಷ್ಮಾನಿಯಾಸಿಸ್ ಅನ್ನು ಲೆಷ್ಮಾನಿಯೋಸಿಸ್ ಎಂದು ಕೂಡ ಕರೆಯುತ್ತಿದ್ದು, ಇದೊಂದು "ಲೆಷ್ಮಾನಿಯಾ" ಪ್ರಬೇಧದ ಪ್ರೊಟೊಜೋವಾ ಸೂಕ್ಷ್ಮಾಣುಜೀವಿಗಳಿಂದ ಒಂದು ರೋಗವಾಗಿದೆ ಮತ್ತು ಕೆಲವು ಬಗೆಯ ನೊಣಗಳು ಕಚ್ಚುವ ಮೂಲಕ ಉಂಟುಮಾಡುವ ಪ್ರಸರಣದಿಂದಾಗಿ ಉಂಟಾಗುತ್ತದೆ[೨] ರೋಗವು ಮೂರು ಮುಖ್ಯವಾದ ವಿಧಗಳಲ್ಲಿ ಪ್ರಸರಣಗೊಳ್ಳಬಹುದು: ತ್ವಚೆಯ ಲೋಳೆ ಪದರದ, ಅಥವಾ ಒಳಾಂಗಗಳ ಲೆಷ್ಮಾನಿಯಾಸಿಸ್.[೨] ತ್ವಚೆಯ ಲೆಷ್ಮಾನಿಯಾಸಿಸ್ ತ್ವಚೆಯ ಹುಣ್ಣುಗಳ ರೂಪದಲ್ಲಿ ಕಂಡುಬರುತ್ತದೆ, ಲೋಳೆಪದರದ ಲೆಷ್ಮಾನಿಯಾಸಿಸ್ ತ್ವಚೆ, ಬಾಯಿ ಮತ್ತು ಮೂಗಿನ ಹುಣ್ಣುಗಳ ರೂಪದಲ್ಲಿ ಕಾಣಿಸುತ್ತದೆ. ಒಳಾಂಗಗಳ ಲೆಷ್ಮಾನಿಯಾಸಿಸ್ ತ್ವಚೆಯ ಹುಣ್ಣುಗಳ ರೂಪದಲ್ಲಿ ಪ್ರಾರಂಭಗೊಳ್ಳುವುದು ಮತ್ತು ನಂತರ ಜ್ವರ, ಕಡಿಮೆ ರಕ್ತ ಕಣಗಳು ಮತ್ತು ಗುಲ್ಮ ಹಾಗೂ ಯಕೃತ್ತಿನ ಗಾತ್ರವೃದ್ಧಿಗೆ ಕಾರಣವಾಗುತ್ತದೆ. [೨][೩]
ಗುಣಲಕ್ಷಣಗಳು
[ಬದಲಾಯಿಸಿ]- ಪದೆ ಪದೇ ಬಿಟ್ಟು ಬಿಟ್ಟು ಜ್ವರಬರುವುದು. ಕೆಲವು ಸಲ ದುಪ್ಪಟ್ಟು ಆಗಬಹುದು.
- ಹಸಿವೆ ಯಾಗದಿರುವುದು ಮತ್ತು ಬಿಳಚಿಕೊಳ್ಳುವರು, ತೂಕ ನಷ್ಟವಾಗುವುದು – ಗುಲ್ಮವು ತ್ವರಿತವಾಗಿ ದೊಡ್ಡದಾಗುವುದು. ಮೃದುವಾಗಿ, ನೋವಿಲ್ಲದೆ ಇರುವುದು
- ಲೀವರ್ – ದೊಡ್ಡದಾಗುವುದು. ಆದರೆ ಗುಲ್ಮದಷ್ಟು ಅಲ್ಲ. ಮೃದುವಾದ , ನುಣುಪಾದ ಮೇಲ್ ಮೈ, ಚುಪಾದ ಅಂಚು ಹೊಂದುವುದು.
- ಲಿಂಫಡೆನೊಪತಿ – ಭಾರತದಲ್ಲಿ ವಿರಳ
- ಚರ್ಮ – ಒಣಗುವುದು, ತೆಳುವಾಗುವುದು ಮತ್ತು ಚರ್ಮ ಸುಲಿಯುವುದು ಮತ್ತು ಕೂದಲು ಉದುರಬಹುದು.ತಿಳಿಬಣ್ಣದವರ ಕೈ ಮೈನ ಚರ್ಮವು ಬಣ್ಣಗೆಡುವುದು ಅದರಿಂದ ಇದಕ್ಕೆ ಭಾರತದಲ್ಲಿ “ಕಪ್ಪು ಜ್ವರ” ಎನ್ನುವರು
- ರಕ್ತಹೀನತೆ – ತೀವ್ರವಾಗುವುದು
- ನಿರ್ಬಲತೆ
ಅನಿಮಿಯಾದಿಂದ ಬಿಳಿಚಿಕೊಂಡಿರುವರು ಮತ್ತು ರೋಗಿಗಳು ವಿಶಿಷ್ಟವಾಗಿ ಕಾಣುವರು
ಹರಡುವಿಕೆ
[ಬದಲಾಯಿಸಿ]- ವಕಾಲಾ ಅಜರ್ ವಾಹಕದಿಂದ ಬರುವ ರೋಗ
- ಜೀನಸ್ ಸ್ಯಾಂಡ ಫ್ಲೈ, ಫ್ಲೆಬೊಟಮಸ್ ಅರ್ಜೆಂಟಿಪ್ಸ್ಗಳು ಭಾರತಲ್ಲಿರುವ ಕಾಲಾಅಜರ್ ರೋಗ ವಾಹಕಗಳು.
- ಭಾರತದ ಕಾಲಾ ಅಜರ್ ಅನನ್ಯ ಸಾಂಕ್ರಾಮಿಕ ಗುಣವಿರುವ ರೋಗ. ಮಾನವನೆ ಅದರ ಸೊಂಕಿನ ಸಂಗ್ರಾಹಕ.
- ಹೆಣ್ಣು ಸ್ಯಾಂಡಫ್ಲೈ (ಮರಳನೊಣಗಳು) ಪರೊಪಜೀವಿಯನ್ನು ಸೋಂಕಿತ ಆಶ್ರಯದಾತ ಮಾನವನನ್ನು ಕಚ್ಚಿದಾಗ ಪಡೆಯುತ್ತವೆ.
- ಪರೋಪಜೀವಿಯು ಆಕಾರದ ಬದಲಾವಣೆ ಹೊಂದಿ ಫ್ಲಜಿಲೇಟ ಆಗುವುದು. ಸ್ಯಾಂಡ ಫ್ಲೈನ ಕರುಳಿನಲ್ಲಿ ಬೆಳೆದು ಹೆಚ್ಚಾಗಿ ಬಾಯಿಯ ಭಾಗಕ್ಕೆ ಬರುವುದು. ಆರೋಗ್ಯವಂತ ಮಾನವ ಆಶ್ರಯದಾತನು ವಾಹಕ ಸೋಂಕಿತ ಸ್ಯಾಂಡ ಫ್ಲೈಗಳು ಕಚ್ಚಿದಾಗ ಸೋಂಕನ್ನು ಪಡೆಯುವನು.
ಕಾರಣ ಮತ್ತು ರೋಗನಿರ್ಣಯ
[ಬದಲಾಯಿಸಿ]ಮನುಷ್ಯರಲ್ಲಿನ ಸೋಂಕುಗಳು 20ಕ್ಕೂ ಹೆಚ್ಚು ಪ್ರಬೇಧದ "ಲೆಷ್ಮಾನಿಯಾ"ದಿಂದಾಗಿ ಉಂಟಾಗುವುದು. [೨] ಆಪತ್ತಿನ ಕಾರಣಾಂಶಗಳಲ್ಲಿ ಬಡತನ, ಅಪೌಷ್ಟಿಕತೆ, ಅರಣ್ಯನಾಶ ಮತ್ತು ನಗರೀಕರಣ ಸೇರಿವೆ. [೨] ಮೈಕ್ರೋಸ್ಕೋಪ್ನ ಕೆಳಗೆ ಸೂಕ್ಷ್ಮಾಣುಜೀವಿಗಳನ್ನು ನೋಡುವ ಮೂಲಕ ಎಲ್ಲಾ ಮೂರು ವಿಧಗಳ ರೋಗಗಳನ್ನೂ ಪತ್ತೆಮಾಡಬಹುದು.[೨] ಜೊತೆಯಲ್ಲಿ ಒಳಾಂಗಗಳ ರೋಗವನ್ನು ರಕ್ತ ಪರೀಕ್ಷೆಯ ಮೂಲಕ ಪತ್ತೆಮಾಡಬಹುದು.[೩]
ತಡೆಗಟ್ಟುವಿಕೆ ಮತ್ತು ಚಿಕಿತ್ಸೆ
[ಬದಲಾಯಿಸಿ]ಕೀಟನಾಶಕ ಸಿಂಪಡಣೆಮಾಡಿರುವ ಸೊಳ್ಳೆಪರದೆಗಳಡಿ ನಿದ್ರಿಸುವ ಮೂಲಕ ಲೆಷ್ಮಾನಿಯಾಸಿಸ್ ಅನ್ನು ತಡೆಗಟ್ಟಬಹುದು. [೨] ಬೇರೆ ಕ್ರಮಗಳೆಂದರೆ ನೊಣಗಳನ್ನು ಕೊಲ್ಲಲು ಕೀಟನಾಶಕಗಳ ಬಳಕೆ ಮತ್ತು ಹೆಚ್ಚಿನ ಪ್ರಸರಣ ತಡೆಗಟ್ಟುವುದಕ್ಕಾಗಿ ರೋಗವಿರುವ ಜನರಿಗೆ ಬೇಗನೆ ಚಿಕಿತ್ಸೆ ನೀಡುವುದು. [೨] ಅಗತ್ಯ ಚಿಕಿತ್ಸೆಯು ಎಲ್ಲಿ ರೋಗಕ್ಕೆ ತುತ್ತಾಗಿದ್ದೀರಿ ಎಂಬುದನ್ನು, "ಲೆಷ್ಮಾನಿಯಾ"ದ ಪ್ರಬೇಧಗಳನ್ನು ಹಾಗೂ ಸೋಂಕಿನ ವಿಧವನ್ನು ಅವಲಂಬಿಸಿರುವುದು.[೨]
ಒಳಾಂಗಗಳ ರೋಗಕ್ಕೆ ಬಳಕೆಮಾಡುವ ಕೆಲವು ಸಂಭಾವ್ಯ ಔಷಧಗಳಲ್ಲಿ ಲಿಪೊಸೊಮಲ್ ಆ್ಯಂಪೊಟೆರಿಸಿನ್ ಬಿ, ಪೆಂಟಾವೆಲೆಂಟ್ ಆಂಟಿಮೋನಿಯಲ್ಲುಗಳು ಮತ್ತು ಪಾರೊಮೊಮೈಸಿನ್ ಸಂಯೋಜನೆ, ತ್ವಚೆಯ ರೋಗದ ಪಾರೊಮೊಮೈಸಿನ್ ಮತ್ತು ಮಿಲ್ಟೆಫೋಸೈನ್ ಸೇರುತ್ತವೆ.
[೪] ಫ್ಲುಕೊನಾಝೋಲ್, ಅಥವಾ ಪೆಂಟಾಮಿಡೈನ್ ಪರಿಣಾಮಕಾರಿಯಾಗಿರುತ್ತದೆ. [೫]
98 ದೇಶಗಳಲ್ಲಿನ ಸುಮಾರು 12 ಮಿಲಿಯನ್ ಜನರು ಸದ್ಯ [೬] ಸೋಂಕುಪೀಡಿತರಾಗಿದ್ದಾರೆ.[೩] ಪ್ರತಿವರ್ಷವೂ 2 ಮಿಲಿಯನ್ ಹೊಸ ಪ್ರಕರಣಗಳು[೩] ಮತ್ತು 20 ರಿಂದ 50 ಸಾವಿರ ಸಾವುಗಳು ಸಂಭವಿಸುತ್ತವೆ.[೨][೭] ಏಷ್ಯಾ, ಆಫ್ರಿಕಾ, ದಕ್ಷಿಣ ಮತ್ತು ಮಧ್ಯ ಅಮೆರಿಕ, ಹಾಗೂ ದಕ್ಷಿಣ ಯೂರೋಪ್ಗಳಲ್ಲಿನ ಸುಮಾರು 200 ಮಿಲಿಯನ್ ಜನರು ಈ ರೋಗವು ಸಾಮಾನ್ಯವಾಗಿರುವಂಥ ಸ್ಥಳಗಳಲ್ಲಿ ವಾಸಮಾಡುತ್ತಾರೆ.[೩][೮] ವಿಶ್ವ ಆರೋಗ್ಯ ಸಂಸ್ಥೆಯು ರೋಗವನ್ನು ಚಿಕಿತ್ಸೆಮಾಡುವ ಕೆಲವು ಔಷಧಗಳಿಗೆ ರಿಯಾಯ್ತಿಯನ್ನು ನೀಡುವುದು.[೩] ಹಲವಾರು ಬೇರೆ ಪ್ರಾಣಿಗಳಲ್ಲಿ ಕೂಡ ರೋಗವು ಉಂಂಟಾಗಬಹುದು, ಇದರಲ್ಲಿ ನಾಯಿಗಳು, ಮೂಷಕಗಳ [ಕೆನೈನ್ ಲೆಷ್ಮಾನಿಯಾಸಿಸ್] ಕೂಡ ಸೇರಿದೆ.[೨]
ಉಲ್ಲೇಖಗಳು
[ಬದಲಾಯಿಸಿ]- ↑ Wang H, Naghavi M, Allen C, Barber RM, Bhutta ZA, Carter A, et al. (GBD 2015 Mortality Causes of Death Collaborators) (October 2016). "Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1459–1544. doi:10.1016/s0140-6736(16)31012-1. PMC 5388903. PMID 27733281.
- ↑ ೨.೦೦ ೨.೦೧ ೨.೦೨ ೨.೦೩ ೨.೦೪ ೨.೦೫ ೨.೦೬ ೨.೦೭ ೨.೦೮ ೨.೦೯ ೨.೧೦ "Leishmaniasis Fact sheet N°375". World Health Organization. January 2014. Retrieved 17 February 2014.
- ↑ ೩.೦ ೩.೧ ೩.೨ ೩.೩ ೩.೪ ೩.೫ Barrett, MP; Croft, SL (2012). "Management of trypanosomiasis and leishmaniasis". British medical bulletin. 104: 175–96. doi:10.1093/bmb/lds031. PMC 3530408. PMID 23137768.
- ↑ Dorlo, TP; Balasegaram, M; Beijnen, JH; de Vries, PJ (Nov 2012). "Miltefosine: a review of its pharmacology and therapeutic efficacy in the treatment of leishmaniasis". The Journal of antimicrobial chemotherapy. 67 (11): 2576–97. doi:10.1093/jac/dks275. PMID 22833634.
- ↑ Minodier, P; Parola, P (May 2007). "Cutaneous leishmaniasis treatment". Travel medicine and infectious disease. 5 (3): 150–8. doi:10.1016/j.tmaid.2006.09.004. PMID 17448941.
- ↑ "Leishmaniasis Magnitude of the problem". World Health Organization. Retrieved 17 February 2014.
- ↑ Lozano, R (Dec 15, 2012). "Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010". Lancet. 380 (9859): 2095–128. doi:10.1016/S0140-6736(12)61728-0. PMID 23245604.
- ↑ Ejazi, SA; Ali, N (Jan 2013). "Developments in diagnosis and treatment of visceral leishmaniasis during the last decade and future prospects". Expert review of anti-infective therapy. 11 (1): 79–98. doi:10.1586/eri.12.148. PMID 23428104.
